Lesione del tendine d’Achille
Ecco una guida per il fisioterapista sulla valutazione e gestione della lesione del tendine d'achille.

La lesione del tendine d’Achille è una condizione patologica caratterizzata dalla rottura parziale o completa del tendine che dal tricipite surale si inserisce sulla zona posteriore del calcagno.
Anatomia e biomeccanica
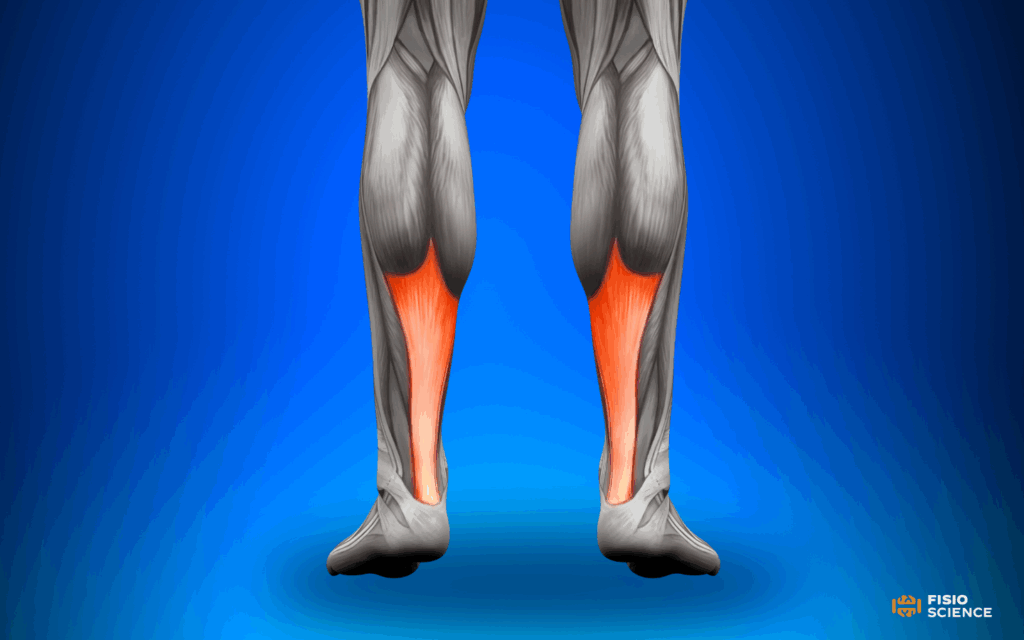
Il tendine d’Achille è il tendine più forte e il più spesso del corpo umano. È costantemente soggetto a carichi elevati, pari a 2-3 volte il peso di una persona durante la camminata e fino a 10 volte durante le attività ad alto impatto. Costituisce il tendine comune dei muscoli gastrocnemio e soleo, che decorre distalmente per inserirsi sulla tuberosità calcaneare posteriore, permettendo la flessione plantare del piede, fondamentale per camminare, correre e saltare.
Ha una lunghezza media di circa 15 centimetri, con il punto più stretto situato tra i 2 e i 6 centimetri prossimali all’inserzione calcaneare (Mansfield et al., 2022). Le porzioni prossimale e distale sono irrorate dall’arteria tibiale posteriore, mentre l’arteria peroneale provvede all’irrorazione della porzione più centrale. Poiché la porzione centrale è scarsamente vascolarizzata, è più vulnerabile a degenerazione e rottura (Park et al., 2020).
Epidemiologia
La rottura del tendine d’Achille rappresenta il 20% di tutte le rotture tendinee di grandi dimensioni. L’incidenza stimata varia da 11 a 37 casi ogni 100.000. Gli uomini sono più inclini alla rottura del tendine d’Achille rispetto alle donne. La lesione presenta una distribuzione bimodale per età, con il primo picco nei pazienti di età compresa tra 25 e 40 anni e il secondo picco in quelli di età superiore ai 60 anni (Park et al., 2020).
Classificazione
La lesione del tendine d’Achille può essere classificata in acuta o cronica, in base alle caratteristiche del meccanismo di rottura (a insorgenza improvvisa o progressiva, traumatico o da sovraccarico ecc.) e in base al fattore temporale relativo alla diagnosi, considerando l’evoluzione sintomatologica e l’intervallo post-infortunio, ovvero il tempo intercorso tra l’insorgenza del danno e il momento della diagnosi.
Patofisiologia
La lesione acuta si verifica frequentemente con un trauma distinto alla caviglia, spesso senza sintomi predittivi. La rottura è generalmente totale, le vere e proprie lesioni del tendine d’Achille parziali sono molto rare.
Le lesioni acute del tendine sono tipicamente causate da un impatto ad alto carico (ad esempio, un’improvvisa o violenta dorsiflessione della caviglia), o da un violento meccanismo di accelerazione-decelerazione (segnalato fino al 90% delle lesioni del tendine d’Achille correlate allo sport).
Le lesioni del tendine d’Achille sono estremamente comuni negli sport come calcio, tennis, corsa e salto. Tuttavia, 1/3 dei pazienti con questa patologia non pratica attività fisica intensiva (Tarantino et al. 2020).
La lesione cronica del tendine d’Achille è caratterizzata dalla formazione di tessuto riparativo a seguito dell’emorragia locale e della risposta infiammatoria regionale, al momento della lesione. Oltre al tessuto fibrocicatriziale interposto tra i monconi del tendine lesionato, si osserva la presenza di un difetto esteso con distacco e retrazione dello stesso, dopo un periodo di almeno 4-6 settimane tra la lesione iniziale e il momento della diagnosi.
Le alterazioni degenerative, infine, sono i reperti istologici più comuni nelle rotture tendinee spontanee (come elevata vascolarizzazione, disorganizzazione del collagene e ipercellularità relativamente vicina al sito di rottura) e possono portare a una riduzione della resistenza alla trazione e a una predisposizione alla rottura (Mansur et al., 2020).
Inoltre, diversi altri fattori giocano un ruolo nella patogenesi della lesione, tra cui: età, sesso, condizioni muscolo-tendinee subottimali, tecniche di allenamento inadeguate, infortuni pregressi, calzature inadeguate, scarsa vascolarizzazione tendinea e varie condizioni patologiche come malattie infettive, condizioni neurologiche, ipertiroidismo, insufficienza renale, diabete, arteriosclerosi, condizioni infiammatorie e autoimmuni, iperuricemia, anomalie del collagene geneticamente determinate e elevata concentrazione sierica di lipidi. Infine, farmaci come steroidi anabolizzanti e fluorochinoloni causano displasia delle fibrille di collagene, che riduce la resistenza alla trazione del tendine e aumenta il rischio di rottura (Tarantino et al., 2020).
Clinica
Da un punto di vista clinico, la lesione acuta del tendine d’Achille presenta evidenti caratteristiche: dolore, debolezza nella flessione plantare della caviglia, uno spazio palpabile di circa 4-6 cm prossimale al calcagno e un test di Thompson positivo per lesione (Mansur et al., 2020).
I pazienti con rottura cronica del tendine d’Achille, invece, presentano debolezza, instabilità, aumento della dorsiflessione della caviglia, gonfiore, dolorabilità e ispessimento del tendine e, a volte, dolore persistente (Feng et al., 2024). Tuttavia, molti pazienti, a causa del tempo trascorso dalla lesione iniziale, possono non lamentare dolore o gonfiore.
La progressione della patologia spesso porta il paziente a rivolgersi al medico o al fisioterapista a causa della debolezza nella flessione plantare della caviglia. Questa forza, pur essendo presente in tutti i flessori secondari, è fortemente smorzata dal protagonismo funzionale del tricipite surale. Questa compromissione colpisce direttamente le attività quotidiane, poiché può rendere impossibile stare in punta di piedi o camminare correttamente (Mansur et al., 2020).
Diagnosi
L’esame clinico per la diagnosi di rottura completa del tendine d’Achille ha mostrato una sensibilità tra il 73% e il 96% (Amendola et al., 2022).
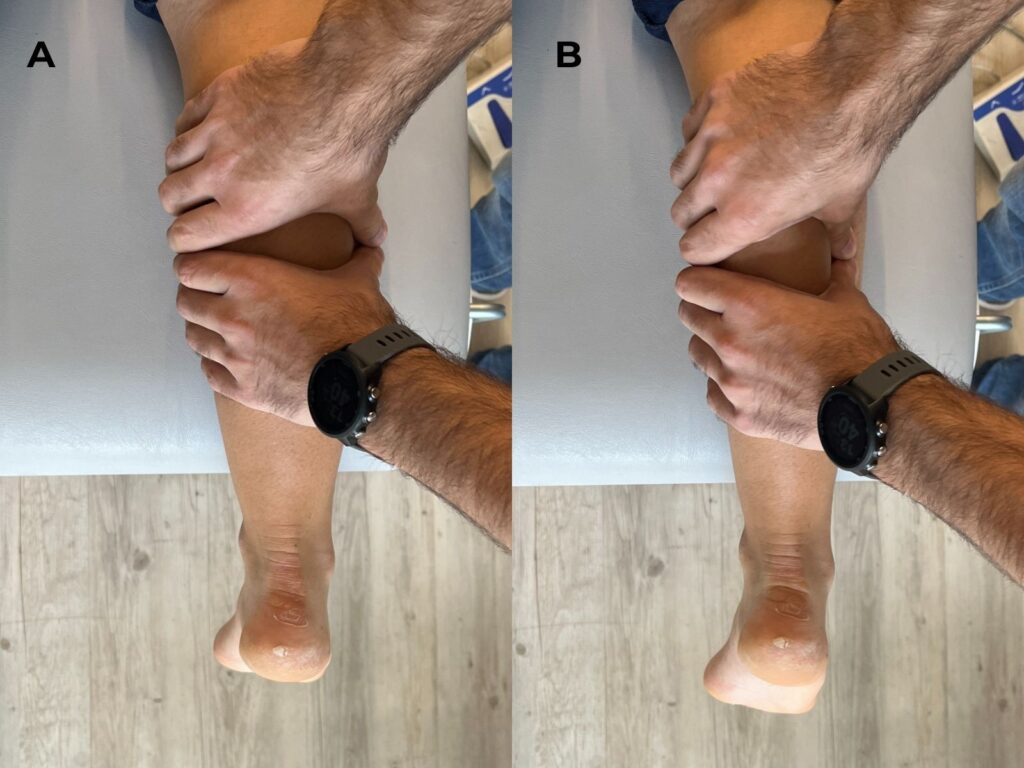
Il test di Thompson (chiamato anche test di Simmonds-Thompson) è il test clinico utilizzato per valutare la possibile rottura del tendine d’Achille. È semplice, rapido e molto utile per confermare il sospetto di una lesione, specialmente in fase acuta. Viene eseguita una compressione del gastrocnemio e del soleo, con il paziente in posizione prona e con i piedi fuori dal lettino. Il test è positivo se la compressione non genera una flessione plantare di caviglia o se genera un movimento minimo.
Secondo la letteratura, ha una sensibilità e una specificità rispettivamente del 93% e del 96% (Thompson, 1962). In caso di lesione parziale, il test può risultare falsamente negativo: in questi casi, è consigliato associare l’esame clinico a ecografia o risonanza magnetica per una diagnosi più accurata.
Per la rottura completa del tendine, l’ecografia ha mostrato una sensibilità e una specificità complessive rispettivamente del 95% e del 99%. Risultati comparabili (94% e 97%) sono stati dimostrati per rotture parziali (Aminlari et al., 2021).
Poiché la risonanza magnetica non è una modalità di imaging dinamica, non è affidabile nel determinare adeguatamente una rottura parziale o completa. Al contrario, l’ecografia è più efficace nell’identificare la sede della rottura, lo spazio tra le estremità lese del tendine e la rottura parziale o completa (Park et al., 2020).
Trattamento chirurgico
Il trattamento chirurgico prevede tecniche e approcci diversi a seconda della classificazione della lesione del tendine d’Achille che, come è stato scritto in precedenza, può essere acuta o cronica.
Trattamento chirurgico delle lesioni acute del tendine d’Achille
Le tecniche chirurgiche per il trattamento delle lesioni acute del tendine d’Achille sono diverse e differiscono soprattutto per l’esposizione diretta del tendine durante la riparazione.
La riparazione aperta prevede un’incisione longitudinale per esporre direttamente il tendine lesionato, consentendo una sutura precisa delle estremità. Questa tecnica offre una visualizzazione completa del sito di rottura, facilitando un allineamento accurato delle fibre tendinee. Tuttavia, è associata a un rischio maggiore di complicanze, come infezioni della ferita e problemi di cicatrizzazione, a causa dell’ampia esposizione chirurgica.
Inoltre, la dissezione del peritenonio può compromettere la vascolarizzazione locale, influenzando negativamente la guarigione. Studi hanno evidenziato che, sebbene la riparazione aperta riduca il rischio di re-rottura rispetto al trattamento non chirurgico, presenta un’incidenza più elevata di complicanze della ferita rispetto alle tecniche meno invasive (Munegato et al., 2018).
La tecnica percutanea prevede l’inserimento di suture attraverso piccole incisioni cutanee senza esposizione diretta del tendine. Questo approccio minimizza il trauma tissutale e riduce il rischio di infezioni post-operatorie. Tuttavia, l’assenza di visualizzazione diretta può comportare un rischio aumentato di lesioni al nervo surale e una possibilità di allineamento non ottimale delle estremità tendinee. Una meta-analisi ha mostrato che la riparazione percutanea ha un tasso di lesioni del nervo surale significativamente più alto rispetto alla riparazione aperta, ma con un tasso di infezioni inferiore e tempi operatori più brevi (Subasi et al., 2018, Cho et al., 2024).
La tecnica mini-open, infine, combina i vantaggi della riparazione aperta e percutanea, utilizzando una piccola incisione per visualizzare direttamente il sito di rottura e facilitare una sutura precisa. Questo approccio consente una migliore valutazione dell’allineamento tendineo rispetto alla tecnica percutanea, riducendo al contempo il rischio di complicanze della ferita.
Studi comparativi hanno evidenziato che la riparazione mini-open presenta tassi inferiori di re-rottura e lesioni del nervo surale rispetto alla tecnica percutanea, con risultati funzionali superiori misurati tramite punteggi AOFAS, una scala di valutazione clinica sviluppata dall’American Orthopaedic Foot and Ankle Society per misurare funzione, dolore e allineamento della caviglia e del piede, e ATRS, un questionario validato autocompilato sviluppato specificamente per pazienti con rottura totale del tendine di Achille che valuta sintomatologia e limitazioni funzionali (Cho et al., 2024).
Trattamento chirurgico delle lesioni croniche del tendine d’Achille
Le lesioni croniche, definite come rotture non trattate per oltre 4-6 settimane, presentano valutazioni chirurgiche significative a causa della retrazione tendinea, dell’atrofia muscolare e della degenerazione del tessuto.
Quando il gap tra le estremità tendinee è inferiore a 2 centimetri, è possibile effettuare una sutura diretta. Questa tecnica è poco invasiva e presenta buoni risultati funzionali, ma è applicabile solo in casi selezionati con gap ridotti.
Per gap superiori a 3 centimetri, o in presenza di degenerazione significativa del tendine, il trasferimento del tendine flessore lungo dell’alluce rappresenta una soluzione efficace. Il tendine flessore lungo dell’alluce, situato in prossimità del tendine d’Achille, viene prelevato per sostituire o rinforzare il tendine lesionato. Questa tecnica offre una buona forza e funzionalità, con tassi di complicanze accettabili. Una revisione sistematica ha riportato che l’uso del tendine flessore lungo dell’alluce ha portato a miglioramenti significativi nei punteggi AOFAS e ATRS, con il 79% dei pazienti che ha ripreso le attività sportive (Maffulli et al., 2023).
Il trasferimento del tendine peroneo breve è indicato per gap inferiori a 6 centimetri. Il tendine peroneo breve viene prelevato per colmare il difetto tendineo, offrendo una buona resistenza e funzionalità. Questa tecnica è particolarmente utile nei pazienti con controindicazioni al prelievo del tendine flessore lungo dell’alluce. Studi hanno mostrato che il trasferimento del tendine peroneo breve ha portato a buoni risultati clinici, con un basso tasso di complicanze (Maffulli et al., 2023).
Per gap superiori a 5 centimetri, l’uso di innesti tendinei autologhi, come il semitendinoso o il gracile, è una soluzione valida. Questi tendini, prelevati dalla coscia, vengono utilizzati per ricostruire il tendine d’Achille, offrendo una buona resistenza e funzionalità. Tuttavia, questa tecnica comporta un aumento del tempo operatorio e potenziali complicanze nel sito di prelievo (Jiang et al., 2019).
Il sistema Ligament Advanced Reinforcement System (LARS) è una tecnica che utilizza un legamento sintetico per rinforzare la riparazione del tendine d’Achille in casi cronici. Studi hanno mostrato che l’uso del LARS può portare a un recupero funzionale soddisfacente, con tempi di ritorno all’attività ridotti e bassi tassi di recidiva (Ibrahim, 2009).
Trattamento conservativo
Anche il trattamento conservativo delle lesioni del tendine d’Achille varia a seconda della classificazione della lesione.
Trattamento conservativo della rottura acuta del tendine d’Achille
La gestione della rottura acuta del tendine d’Achille è ancora oggetto di dibattito. La preoccupazione principale con l’approccio conservativo riguarda la capacità del tendine di guarire correttamente senza una riparazione diretta, poiché una guarigione incompleta può causare debolezza muscolare o rischio di nuova rottura. Tuttavia, alcuni studi dimostrano che il tendine può guarire anche senza un contatto diretto tra le estremità lesionate, purché i tessuti siano ancora sani (Park et al. 2020).
Tradizionalmente, il trattamento conservativo prevede 6-8 settimane di immobilizzazione in gesso, inizialmente con la caviglia in flessione plantare, seguite da una posizione neutra. Questo metodo è stato associato a un tasso più alto di recidive rispetto alla chirurgia, ma ricerche più recenti hanno mostrato che riducendo i tempi di immobilizzazione e introducendo una riabilitazione precoce, i risultati migliorano sensibilmente (Khan et al. 2005).
Negli ultimi anni, la riabilitazione funzionale precoce si è affermata come elemento cruciale per il successo del trattamento conservativo. Rispetto al passato, oggi si consente una mobilizzazione anticipata, spesso grazie all’uso di tutori funzionali, che facilitano un recupero più rapido della mobilità e il ritorno alle normali attività quotidiane (Young et al., 2014).
La gestione conservativa, dunque, non deve essere vista come una mancanza di trattamento, ma come un percorso attivo, basato su protocolli di riabilitazione strutturati. È fondamentale però che i pazienti siano ben informati e collaborativi; in caso contrario, può essere più sicuro optare per l’intervento chirurgico.
Durante i primi 8 mesi, i pazienti devono indossare un tutore per proteggere il tendine e prevenire movimenti dannosi. Le attività a basso impatto vengono gradualmente introdotte fino ai 6 mesi, mentre gli sport intensi sono generalmente permessi dopo. È importante considerare che il recupero della forza muscolare del polpaccio richiede un impegno costante e mirato, soprattutto nei primi 6 mesi, poiché il ritorno completo alla forza pre-infortunio è difficile da ottenere una volta superato il primo anno (Willits et al., 2010).
Un importante studio a lungo termine, infatti, ha confermato che, anche a distanza di 11 anni, la forza muscolare dei pazienti non era del tutto tornata alla normalità, sottolineando quanto sia essenziale una riabilitazione precoce, strutturata e aggressiva (Lantto et al., 2015).
Trattamento conservativo nelle lesioni croniche del tendine d’Achille
Nei pazienti con rottura cronica del tendine d’Achille non vi è praticamente alcuna possibilità concreta per un trattamento conservativo, a causa dell’elevato grado di limitazione causato dalla debolezza della muscolatura posteriore della gamba. La gestione non chirurgica dovrebbe essere riservata ai pazienti con gravi comorbilità e controindicazioni assolute a qualsiasi intervento chirurgico. Il trattamento conservativo si basa sul rafforzamento dei flessori secondari della caviglia (alluce, dita, peroneo, tibiale posteriore) e sull’uso di ortesi dorsali e anteriori che limitano l’iperestensione della caviglia e l’andatura calcaneare.
Anche i pazienti con bassa richiesta o affetti da patologie preesistenti che compromettono la guarigione dei tessuti (malattie vascolari, diabete, fumatori, malattie reumatiche ecc.) possono trarre notevoli benefici da una procedura, soprattutto se si considerano le opzioni meno invasive attualmente disponibili (Mansur et al., 2020).
Trattamento fisioterapico e riabilitazione dopo riparazione chirurgica del tendine d’Achille
Il percorso riabilitativo dopo la riparazione chirurgica del tendine d’Achille è un viaggio complesso e delicato, che richiede un approccio strutturato e basato su evidenze scientifiche. Lo studio “Rehabilitation and Return to Sports after Achilles Tendon Repair” di Marrone et al. (2024) proposto di seguito, offre una guida dettagliata e aggiornata, con un protocollo chiaro, strutturato e basato su evidenze scientifiche su come affrontare ogni fase della riabilitazione, con l’obiettivo di ottimizzare il recupero e facilitare un ritorno sicuro allo sport.
La lesione del tendine d’Achille è una delle più temute tra atleti e sportivi, sia per l’importanza biomeccanica di questo tendine che per i tempi di recupero lunghi e delicati. Negli ultimi anni, l’approccio riabilitativo è cambiato radicalmente grazie a una migliore comprensione dei meccanismi di guarigione e alle evidenze cliniche sempre più solide.
Libro Tendinopatie
Il primo libro in Italia sulle Tendinopatie! Scopri teoria e pratica alla base delle tendinopatie dell’arto inferiore. Acquisisci le competenze per somministrare e dosare l’esercizio terapeutico al paziente. Approfondisci tutti gli aspetti teorico/pratici legati allo sviluppo delle tendinopatie. Impara come trattare le tendinopatia attraverso una guida con oltre 230 immagini! Libro Tendinopatie quantity Aggiungi al […]
Protezione della riparazione e prevenzione delle complicanze – fase post-operatoria immediata (0–2 settimane)
Il periodo subito successivo all’intervento chirurgico è critico. L’obiettivo principale è proteggere la riparazione tendinea, evitando qualsiasi sollecitazione eccessiva. Il paziente viene immobilizzato in uno stivale ortopedico o in un tutore rigido, con il piede mantenuto in flessione plantare per ridurre la tensione sul tendine.
Il carico sull’arto operato è vietato, e viene consigliato l’uso di stampelle. Sebbene la caviglia debba restare ferma, è importante lavorare sui muscoli prossimali (anca, ginocchio) con esercizi isometrici per preservare forza e trofismo. Contemporaneamente, il controllo dell’edema e la prevenzione di complicanze come la trombosi venosa profonda devono essere gestiti con grande attenzione.
Inizio della mobilizzazione controllata e carico protetto – fase di riabilitazione precoce (2–6 settimane)
Superata la fase più acuta, si può introdurre una mobilizzazione controllata della caviglia. Marrone et al. raccomandano di iniziare movimenti attivi fino alla posizione neutra (0° di dorsiflessione) senza spingere oltre.
Il carico sull’arto si incrementa progressivamente: dapprima parziale, poi completo, mantenendo sempre lo stivale ortopedico. In questa fase si introducono esercizi isometrici sub-massimali e, in pazienti selezionati, tecniche innovative come l’allenamento con restrizione del flusso sanguigno (BFR) per preservare la massa muscolare senza gravare sul tendine riparato. Educare il paziente a riconoscere i segnali di sovraccarico è fondamentale per una progressione sicura.
Recupero del range di movimento completo e della forza funzionale – fase di riabilitazione intermedia (6–12 settimane)
La terza fase della riabilitazione è cruciale per riconquistare range di movimento completo e forza muscolare adeguata. Il paziente abbandona progressivamente l’uso dello stivale per passare a scarpe da ginnastica, inizialmente con rialzo al tallone.
Si lavora sul recupero della dorsiflessione attiva oltre la posizione neutra, prestando attenzione a non stressare eccessivamente il tendine. Gli esercizi includono sollevamenti del tallone bilaterali e poi unilaterali, attività di equilibrio su superfici stabili e primi esercizi di resistenza leggera. Camminare correttamente, senza zoppia o compensazioni, è uno degli obiettivi principali di questa fase.
Sviluppo di forza, potenza e preparazione sport-specifica – fase di riabilitazione avanzata (12–24 settimane)
Tra il terzo e il sesto mese post-intervento, si entra nella fase avanzata della riabilitazione. È il momento di introdurre carichi più intensi e movimenti più dinamici. Salti, corsa leggera, cambi di direzione e primi esercizi pliometrici vengono integrati nel programma riabilitativo, sempre monitorando attentamente la qualità dei movimenti.
Gli esercizi diventano progressivamente più sport-specifici, adattandosi all’attività che il paziente desidera riprendere. Test oggettivi di forza, resistenza e pliometria aiutano a monitorare i progressi e a decidere quando procedere alla fase successiva.

Criteri di rientro e progressione sicura all’attività sportiva – ultima fase: ritorno allo sport (dopo 6 mesi)
Il ritorno allo sport è un traguardo ambito, ma deve essere affrontato con cautela. Secondo Marrone et al., alcuni criteri oggettivi devono essere soddisfatti prima del rientro alle attività sportive: forza del tricipite surale almeno pari al 90% rispetto al lato sano, capacità di eseguire almeno 10 sollevamenti del tallone unilaterali senza compensi e asimmetrie nei test di salto inferiori al 20%.
Una volta rispettati questi parametri, il paziente può riprendere la corsa progressiva, seguire esercizi sport-specifici e aumentare gradualmente l’intensità. Un monitoraggio continuo è comunque essenziale anche nei mesi successivi, per consolidare il recupero e prevenire recidive.
Tendon Rehab: Nuove strategie terapeutiche nella gestione conservativa delle tendinopatie dell’arto inferiore
Scegli la sede Scarica il programma Per informazioni su sconti di gruppo e pacchetti, scarica il programma! Presentazione corso La tendinopatia è un problema disabilitante, acuto e/o persistente, molto comune nella popolazione sportiva e non che necessita di un accurata gestione. Comprendere la patologia, il dolore, i fattori psico-sociali e il ruolo della gestione dei […]
Conclusione
Il percorso riabilitativo dopo la riparazione del tendine d’Achille è lungo, ma una gestione precisa e basata su evidenze scientifiche può fare la differenza tra un recupero ottimale e una cronicizzazione dei problemi.
Come fisioterapisti, il nostro compito è guidare il paziente lungo questo cammino, adattando ogni fase alle sue risposte cliniche, con l’obiettivo finale di un ritorno sicuro, efficace e duraturo allo sport e alla piena attività quotidiana.
-
- Mansfield K, Dopke K, Koroneos Z, Bonaddio V, Adeyemo A, Aynardi M. Achilles Tendon Ruptures and Repair in Athletes-a Review of Sports-Related Achilles Injuries and Return to Play. Curr Rev Musculoskelet Med. 2022 Oct;15(5):353-361. doi: 10.1007/s12178-022-09774-3. Epub 2022 Jul 9. PMID: 35804260; PMCID: PMC9463425.
- Park SH, Lee HS, Young KW, Seo SG. Treatment of Acute Achilles Tendon Rupture. Clin Orthop Surg. 2020 Mar;12(1):1-8. doi: 10.4055/cios.2020.12.1.1. Epub 2020 Feb 13. PMID: 32117532; PMCID: PMC7031433.
- Tarantino D, Palermi S, Sirico F, Corrado B. Achilles Tendon Rupture: Mechanisms of Injury, Principles of Rehabilitation and Return to Play. J Funct Morphol Kinesiol. 2020 Dec 17;5(4):95. doi: 10.3390/jfmk5040095. PMID: 33467310; PMCID: PMC7804867.
- Mansur NSB, Fonseca LF, Matsunaga FT, Baumfeld DS, Nery CAS, Tamaoki MJS. Achilles Tendon Lesions – Part 2: Ruptures. Rev Bras Ortop (Sao Paulo). 2020 Dec;55(6):665-672. doi: 10.1055/s-0040-1702948. Epub 2020 Apr 29. PMID: 33364642; PMCID: PMC7748929.
- Feng SM, Maffulli N, Oliva F, Saxena A, Hao YF, Hua YH, Xu HL, Tao X, Xu W, Migliorini F, Ma C. Surgical management of chronic Achilles tendon rupture: evidence-based guidelines. J Orthop Surg Res. 2024 Feb 10;19(1):132. doi: 10.1186/s13018-024-04559-5. PMID: 38341569; PMCID: PMC10858558.
- Amendola F, Barbasse L, Carbonaro R, Alessandri-Bonetti M, Cottone G, Riccio M, De Francesco F, Vaienti L, Serror K. The Acute Achilles Tendon Rupture: An Evidence-Based Approach from the Diagnosis to the Treatment. Medicina (Kaunas). 2022 Sep 1;58(9):1195. doi: 10.3390/medicina58091195. PMID: 36143872; PMCID: PMC9500605.
- Thompson TC. A test for rupture of the tendo achillis. Acta Orthop Scand. 1962;32:461-5. doi: 10.3109/17453676208989608. PMID: 13981206.
- Aminlari A, Stone J, McKee R, Subramony R, Nadolski A, Tolia V, Hayden SR. Diagnosing Achilles Tendon Rupture with Ultrasound in Patients Treated Surgically: A Systematic Review and Meta-Analysis. J Emerg Med. 2021 Nov;61(5):558-567. doi: 10.1016/j.jemermed.2021.09.008. Epub 2021 Nov 17. PMID: 34801318.
- Munegato D, Gridavilla G, Guerrasio S, Turati M, Cazzaniga C, Zanchi N, Zatti G, Bigoni M. Mini open versus open repair techniques in Achilles tendon rupture: clinical and isokinetic evaluation. Muscles Ligaments Tendons J. 2018 Jan 10;7(3):554-561. doi: 10.11138/mltj/2017.7.3.554. PMID: 29387651; PMCID: PMC5774931.
- Subaşı İÖ, Çepni Ş, Tanoğlu O, Veizi E, Alkan H, Yapici F, Firat A. A clinical comparison of two different surgical techniques in the treatment of acute Achilles tendon ruptures: Limited-open approach vs. percutaneous approach. Ulus Travma Acil Cerrahi Derg. 2023 Aug;29(8):935-943. doi: 10.14744/tjtes.2023.90839. PMID: 37563893; PMCID: PMC10560806.
- Cho et al., Comparison of Achilles Tendon Ruptures Treated with Open, Percutaneous, or Mini-Open Repair Techniques: A Meta-Analysis – AOFAS Annual Meeting, 2024
- Maffulli N, Ziello S, Maisto G, Migliorini F, Oliva F. Local Tendon Transfers for Chronic Ruptures of the Achilles Tendon: A Systematic Review. J Clin Med. 2023 Jan 16;12(2):707. doi: 10.3390/jcm12020707. PMID: 36675635; PMCID: PMC9866603.
- Jiang XJ, Shen JJ, Huang JF, Tong PJ. Reconstruction of Myerson type III chronic Achilles tendon ruptures using semitendinosus tendon and gracilis tendon autograft. J Orthop Surg (Hong Kong). 2019 Jan-Apr;27(1):2309499019832717. doi: 10.1177/2309499019832717. PMID: 30808253.
- Ibrahim SA. Surgical treatment of chronic Achilles tendon rupture. J Foot Ankle Surg. 2009 May-Jun;48(3):340-6. doi: 10.1053/j.jfas.2009.02.007. PMID: 19423034.
- Khan RJ, Fick D, Keogh A, Crawford J, Brammar T, Parker M. Treatment of acute achilles tendon ruptures. A meta-analysis of randomized, controlled trials. J Bone Joint Surg Am. 2005 Oct;87(10):2202-10. doi: 10.2106/JBJS.D.03049. PMID: 16203884.
- Young SW, Patel A, Zhu M, van Dijck S, McNair P, Bevan WP, Tomlinson M. Weight-Bearing in the Nonoperative Treatment of Acute Achilles Tendon Ruptures: A Randomized Controlled Trial. J Bone Joint Surg Am. 2014 Jul 2;96(13):1073-1079. doi: 10.2106/JBJS.M.00248. Epub 2014 Jul 2. PMID: 24990972.
- Willits K, Amendola A, Bryant D, Mohtadi NG, Giffin JR, Fowler P, Kean CO, Kirkley A. Operative versus nonoperative treatment of acute Achilles tendon ruptures: a multicenter randomized trial using accelerated functional rehabilitation. J Bone Joint Surg Am. 2010 Dec 1;92(17):2767-75. doi: 10.2106/JBJS.I.01401. Epub 2010 Oct 29. PMID: 21037028.
- Lantto I, Heikkinen J, Flinkkila T, Ohtonen P, Kangas J, Siira P, Leppilahti J. Early functional treatment versus cast immobilization in tension after achilles rupture repair: results of a prospective randomized trial with 10 or more years of follow-up. Am J Sports Med. 2015 Sep;43(9):2302-9. doi: 10.1177/0363546515591267. Epub 2015 Jul 30. PMID: 26229048.
- Marrone W, Andrews R, Reynolds A, Vignona P, Patel S, O’Malley M. Rehabilitation and Return to Sports after Achilles Tendon Repair. Int J Sports Phys Ther. 2024 Sep 1;19(9):1152-1165. doi: 10.26603/001c.122643. PMID: 39246413; PMCID: PMC11379499.

