Morbo di Haglund
Ecco una guida per il fisioterapista sulla valutazione e gestione del Morbo di Haglund.
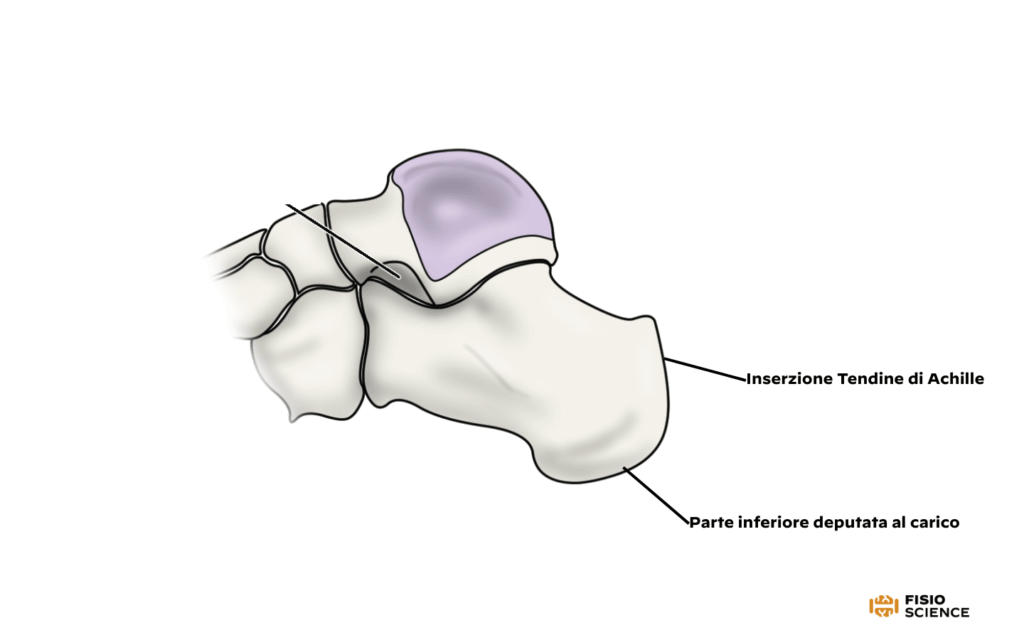
Prima di parlare del Morbo di Haglund, è giusto approfondire l’anatomia del tallone. La superficie posteriore del calcagno è divisa in tre parti: superiore, media e inferiore. La parte superiore si trova sopra la borsa retrocalcaneare ed è una superficie di forma triangolare e liscia. La parte media ha una superficie ruvida: qui si trova la borsa retro calcaneare e si inserisce il tendine d’Achille. La parte inferiore è, invece, la preposta a sostenere il peso del corpo4.
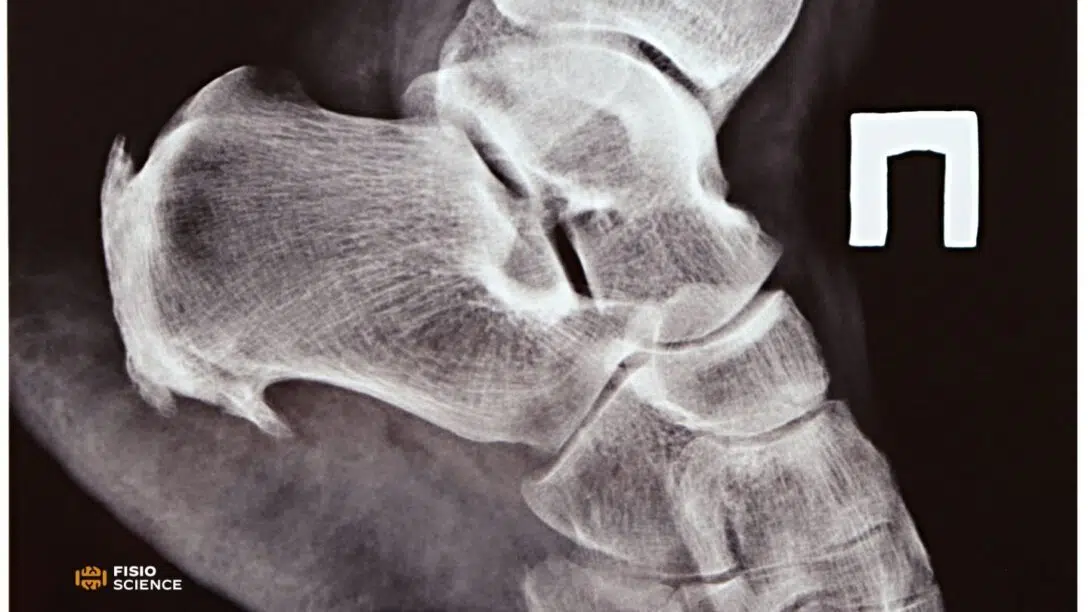
La deformità di Haglund è un’esostosi retrocalcaneare: una protuberanza ossea della parte postero-superiore dell’osso del calcagno descritta da Patrick Haglund per la prima volta nel 1927-1928. È anche comunemente nota nel mondo anglosassone col termine “pump-bump“1,2,3,4.
La deformità di Haglund può causare dolore sulla superficie superoposteriore del calcagno. Infatti, quando la deformità causa la compressione dei tessuti molli nella parte posteriore del tallone, ad esempio a causa dello sfregamento contro delle scarpe rigide, questi possono irritarsi producendo un dolore tipico che si accentua dopo il riposo.
Questa condizione dolente prende il nome di Sindrome di Haglund ed è nota per essere il risultato della combinazione di tre patologie: la borsite retrocalcaneare, la tendinopatia inserzionale achillea (IAT) e la già descritta prominenza ossea di Haglund o “pump-bumb”1,2,3,4,5.
È la seconda causa più comune di dolore al tallone posteriore negli atleti professionisti e amatoriali. Questa deformità si riscontra sia in uomini che in donne ed è prevalente nella popolazione di età compresa tra 20 e 30 anni. Spesso bilaterale, si riscontra sia tra gli atleti professionisti che tra gli amatori. Un paziente su quattro con tendinopatia inserzionale di Achille presenta anche la deformità di Haglund4.
Distinguere la sindrome di Haglund da altre cause di dolore al tallone non è banale. Questa condizione può imitare infatti altre cause di dolore al piede come la sola borsite retrocalcaneare, la sola IAT, la fasciopatia plantare o la spondiloartropatia. È dunque essenziale distinguere le cause focali da quelle sistemiche di dolore al tallone1,2,4.
La diagnostica per immagini, con radiografie, risonanza magnetica ed ecografia, gioca un ruolo importante nella diagnosi della sindrome di Haglund2,4.
La terapia conservativa è la prima scelta nel trattamento. La seconda scelta diventa la chirurgia se i sintomi non migliorano entro sei mesi dall’inizio del trattamento conservativo4.
Morbo di Haglund: tipologia di paziente
Quando un paziente con sindrome di Haglund si presenta nel nostro studio, probabilmente ci troveremo di fronte a un quadro così costituito:
- in primo luogo, questa condizione può essere monolaterale o bilaterale1; è quindi bene controllare entrambi i talloni se sospettiamo questa condizione;
- un gonfiore è visibile e palpabile nella parte postero-superiore del calcagno; tale protuberanza deriva dall’effettiva deformazione prominente dell’osso2,4.
Inoltre, in questi pazienti, tutti i tipici segni di infiammazione possono manifestarsi1,2,4, tra cui:
- calore nella parte postero-superiore calcagno;
- rossore o eritema;
- edema intorno al tendine d’Achille che, talvolta, potrebbe essere ispessito alla palpazione;
- presenza di una limitata funzionalità del piede con ridotta ampiezza del movimento della caviglia, flessione plantare deficitaria e zoppia;
- dolore localizzato nella regione retrocalcaneare (o lievemente più lateralizzato se anche la protuberanza ossea si trova in posizione più laterale) esacerbabile attraverso la palpazione dell’inserzione del tendine d’Achille o attraverso la dorsiflessione passiva della caviglia.
Il dolore al tallone posteriore è, di fatto, la caratteristica di presentazione per la maggior parte dei pazienti ed è riportato come più vivo quando il paziente inizia a camminare dopo un periodo di riposo.
Alcune attività fisiche come salire le scale, correre o camminare su superfici irregolari possono rendere più vivo il dolore al paziente poiché lo stimolo massimo si raggiunge durante l’appoggio del tallone al suolo in posizione di massima dorsiflessione. Il dolore potrebbe inoltre essere provocato dall’uso di scarpe strette, per la loro maggiore pressione meccanica sul tendine d’Achille, sulla borsa retro calcaneare e, in definitiva, sulla deformità di Haglund stessa.
Al contrario, un miglioramento della sintomatologia dolorosa può avvenire grazie all’utilizzo di scarpe con il tallone aperto o dal cammino a piedi nudi vista l’assenza di pressione sul calcagno1,2,3,4.
Patofisiologia
La patogenesi specifica è sconosciuta, ma la sindrome di Haglund è per lo più riconosciuta come una malattia idiopatica1,4.
Vi è l’ipotesi che, questa condizione, sia correlata a un’infiammazione da stress meccanico ripetuto sulla cartilagine di accrescimento del calcagno durante il periodo dell’infanzia. L’esostosi agisce poi come un punto irritativo provocando pressione ripetuta sulla borsa retrocalcaneare e sull’inserzione del tendine di Achille4.
L’impingement ripetuto della borsa retrocalcaneare tra il tendine d’Achille e la prominenza calcaneare può dunque causare la borsite che, con la tendinopatia del tendine d’Achille, per la quale la deformità ossea è fattore meccanico predisponente, va a costituire la triade della sindrome di Haglund3,4.
Altre cause possibili che sono state suggerite sono: il tendine d’Achille eccessivamente contratto, l’arco plantare accentuato e l’ereditarietà1.
Al netto della patofisiologia, diversi fattori contribuenti sono stati suggeriti:
- eccessivo allenamento nei runner;
- scarpe strette o inadatte;
- biomeccanica del piede alterata (con particolare riferimento al posizionamento della articolazione sottoastragalica)1.
Diagnosi differenziale
Il gonfiore al tallone rilevato clinicamente non è tuttavia elemento diagnostico sufficiente per la sindrome di Haglund in quanto può essere indicativo di altre patologie come2:
- artropatie di natura sistemica;
- artrite reumatoide;
- sindrome di Reiter.
Il rilevamento della localizzazione della dolorabilità può però aiutare fortemente a differenziare questa sindrome da condizioni che ne imitano la sintomatologia1. Nella borsite calcaneare isolata la dolorabilità è per lo più palpabile intorno al tendine d’Achille, sui lati mediale o laterale oppure al davanti dello stesso1,4. Nella tendinopatia inserzionale achillea la dolorabilità è presente nella parte più distale dell’inserzione del tendine, sul calcagno1. Nella fasciopatia plantare il dolore e la aumentata sensibilità si manifestano più comunemente e fortemente sulla pianta del piede1. L’avulsione del tendine calcaneare è invece sostanzialmente rilevabile attraverso la positività del test di Thompson1.
Elementi anamnestici
Durante l’intervista col nostro paziente e la sua osservazione sarà possibile raccogliere un quadro che probabilmente presenterà determinate caratteristiche1,2,3,4:
- la mezza età è l’età più comune in cui viene riscontrata la patologia;
- la condizione è spesso bilaterale;
- eventuale anamnesi positiva o familiarità per condizioni reumatologiche come gotta, artrite reumatoide o spondiloartropatie;
- uso ripetuto di scarpe strette (soprattutto sulla parte del tallone);
- uso ripetuto di scarpe con tacchi alti;
- piede cavo;
- tendine d’Achille particolarmente teso, corto o contatto;
- familiarità della patologia;
- podisti con intensi allenamenti;
- alterazioni della biomeccanica del piede (con particolare riferimento al disallineato della articolazione sottoastragalica).
Libro Tendinopatie
Il primo libro in Italia sulle Tendinopatie! Scopri teoria e pratica alla base delle tendinopatie dell’arto inferiore. Acquisisci le competenze per somministrare e dosare l’esercizio terapeutico al paziente. Approfondisci tutti gli aspetti teorico/pratici legati allo sviluppo delle tendinopatie. Impara come trattare le tendinopatia attraverso una guida con oltre 230 immagini! Libro Tendinopatie quantity Aggiungi al […]
Esame obiettivo e valutazione
La diagnosi richiede1,2,3,4:
- un’anamnesi completa;
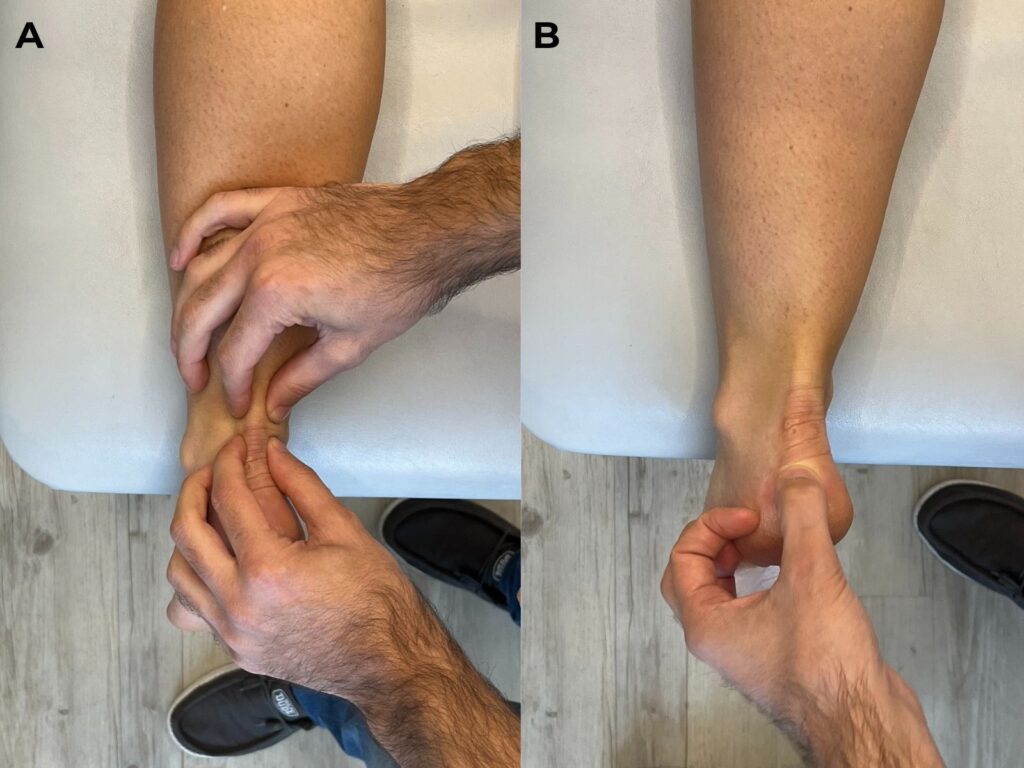
- una valutazione clinica – la dolorabilità può essere provocata dalla dorsiflessione passiva della caviglia, dalla palpazione del tendine d’Achille e lateralmente ad esso e dalla palpazione diretta del bordo postero-superiore del calcagno;
- L’imaging (radiografia, ecografia e risonanza magnetica) è di grande valore per la diagnosi della sindrome di Haglund; la diagnostica per immagini, oltre alla diagnosi, può facilitare la pianificazione preoperatoria.
La diagnosi radiografica della sindrome di Haglund è caratterizzata dalla presenza di una specifica protuberanza ossea calcaneare con borsite, tendinopatia achillea con eventuale degenerazione o rottura ed edema dei tessuti molli adiacenti: in una radiografia standard in posizione eretta laterale, la deformità di Haglund è apprezzabile nella parte postero-superiore dell’osso calcaneare.
In questi pazienti possono poi essere evidenti l’aumento della densità e della dimensione delle borse peri-achillee. Simili reperti possono essere associati anche a formazioni ossee eterotopiche a livello dell’inserzione del tendine di Achille e all’interno del tendine stesso. In generale, sono sufficienti delle radiografie laterali della caviglia per riscontrare la deformità di Haglund1,2.
Diverse angolazioni nella radiografia laterale del tallone possono essere valutate per la diagnosi e alcuni metodi di valutazione radiografica sono stati proposti fin da quando la deformità di Haglund fu descritta per la prima volta nel 1928.
Tra questi, la misurazione delle linee parallele di Heneghan-Pavlov sulle radiografie laterali della caviglia sono comunemente utilizzate per determinare il grado di prominenza della deformità di Haglund. Due linee corrono parallele; la prima linea attraversa la superficie plantare del calcagno e la seconda, parallela alla prima, attraversa il bordo posteriore della superficie articolare astragalo-calcaneare. Questa misurazione pone diagnosi se la linea parallela superiore viene attraversata dalla grande tuberosità calcaneare2,3,4.
L’ecografia offre una diagnostica per immagini più rapida e portatile rispetto ad altre forme di imaging. Nella sindrome di Haglund può essere utile nel mostrare velocemente alterazioni infiammatorie del sottocute e nel differenziare la borsite retrocalcaneare (liquido ipoecogeno all’interno della borsa retrocalcaneare) dalla tendinopatia achillea rendendo visibili eventuali calcificazioni all’interno del tendine d’Achille o degenerazioni del tendine stesso3,4.
Certificate in Ecografia Muscolo-Scheletrica
Presentazione della certificazione L’utilizzo dell’ecografia in ambito riabilitativo è divenuto un tema sempre più attuale nel 2024; definita con l’acronimo RUSI (Rehabilitative Ultrasound for Imaging) è una procedura utilizzata dai fisioterapisti per valutare la morfologia e la funzione dei muscoli e dei tessuti molli durante l’esercizio e le attività fisiche. È utilizzata per assistere l’applicazione […]
La Risonanza Magnetica (RM) consente la visione dei tessuti molli e immagini multiplanari. Non è una diagnostica invasiva e può rendere chiaramente visibile la forma e il segnale del calcagno, del tendine di Achille e delle strutture circostanti. Questo strumento può dunque essere utile per la diagnosi e per la pianificazione pre-chirurgica.
Relativamente alla deformità di Haglund, la RM mostra la compressione tra lo sperone calcaneare e il tendine d’Achille ed è in grado di differenziare bene la borsa retrocalcaneare infiammata dal tendine d’Achille circostante.
Si riscontra generalmente un aumento della densità dei tessuti molli a livello dell’inserzione del tendine di Achille per edema. La borsa retrocalcaneare può essere descritta come patologica quando le sue dimensioni superano i 6mm su asse verticale, i 3mm sul trasversale e i 2mm sull’asse sagittale. La regione di inserzione del tendine di Achille mostra ispessimento e può essere lesionata. La combinazione dei risultati dell’esame di cui sopra supportano la diagnosi di sindrome di Haglund.
Gli svantaggi di questa procedura sono però il costo elevato e la scarsa disponibilità di apparecchiature per la RM in ospedale2,4.
Trattamento
Gli obiettivi del trattamento della deformità di Haglund sono alleviare l’infiammazione, diminuire l’attrito causato dalla deformità e ridurre la tensione sul tendine d’Achille mediante trattamento conservativo e/o chirurgico. Il trattamento di prima linea è la terapia conservativa per ridurre la pressione sull’esostosi. Il secondo intervento è la chirurgia per rimuovere l’ esostosi con o senza debridement della borsa retrocalcaneare infiammata e/o del tendine con tendinopatia achillea4.
Il trattamento conservativo della Sindrome di Haglund si basa fondamentalmente su:
- valutazione ed eventuale rettifica delle calzature del paziente attraverso modifica dell’altezza del tallone, applicazione di cuscinetti o rialzi (soprattutto in caso di piede cavo), abbandono delle scarpe strette o utilizzo di sandali1,3,4,5;
- eventuale utilizzo di ortesi1,5;
- la fisioterapia è incentrata su modifica delle attività e degli allenamenti ed esercizi specifici di allungamento e di rinforzo del gastrocnemio e del soleo; inoltre, vi è ancora un largo impiego di terapie fisiche quali l’elettroterapia, le onde d’urto e la crioterapia1,2,3,4,5.
A livello farmacologico gli interventi sono1,2,3,4,5:
- farmaci antinfiammatori non steroidei (FANS) orali o topici;
- iniezioni locali di steroidi attorno al tendine d’Achille (sebbene si debba valutare l’opzione sul singolo caso per la presenza di rischio di rottura del tendine).
In generale, se il trattamento conservativo è decretato inefficace dopo almeno 6 mesi di intervento, può essere presa in considerazione l’escissione chirurgica dell’esostosi ossea del calcagno1,2,3,4,5.
L’obiettivo dell’intervento chirurgico per la deformità di Haglund è rimuovere la prominenza ossea sul lato postero-superiore del calcagno o comunque alleviare la pressione sui tessuti circostanti attraverso un’osteotomia. Inoltre, si rimuove la borsa e si procede a debridement del tendine d’Achille quando queste strutture risultano anatomicamente patologiche1,3,4.
Per i pazienti che desiderano tornare a una specifica attività fisica, può essere raccomandato l’intervento chirurgico seguito da carico post-operatorio precoce e riabilitazione funzionale, in modo da accelerare la formazione del nuovo tendine e ottenere risultati funzionali superiori5.
La resezione a ferita aperta dell’esostosi ha più di un approccio: laterale, mediano o mediale4. Altra tecnica operatoria da considerare è la osteotomia di Zadek che, accorciando il calcagno e modificando l’orientamento del tendine d’Achille, riduce l’impingement tra tendine d’Achille e calcagno5. L’osteotomia di Zadek, alla luce delle nuove tecniche di chirurgia mininvasiva, può essere completata anche per via percutanea. La scelta percutanea viene solitamente presa con l’intenzione di ridurre i rischi di complicazioni comunemente osservati nelle operazioni a ferita aperta, consentendo al contempo un carico e un recupero più precoci5.
Tendon Rehab: Nuove strategie terapeutiche nella gestione conservativa delle tendinopatie dell’arto inferiore
Scegli la sede Scarica il programma Per informazioni su sconti di gruppo e pacchetti, scarica il programma! Presentazione corso La tendinopatia è un problema disabilitante, acuto e/o persistente, molto comune nella popolazione sportiva e non che necessita di un accurata gestione. Comprendere la patologia, il dolore, i fattori psico-sociali e il ruolo della gestione dei […]
Non esiste un consenso sul gold standard del trattamento chirurgico per la sindrome di Haglund e sono stati descritti risultati variabili riportati in letteratura3.
I pazienti, a seguito di chirurgia a ferita aperta, sono poi spesso immobilizzati con gesso o tutore per un periodo che va da 2 a 6 settimane e vengono tenuti in molti casi senza carico nel periodo postoperatorio (da 0 a 6 settimane). Il ritorno alle normali attività quotidiane e sportive varia invece solitamente da 6 a 36 settimane.
I protocolli post-operatori nelle prime 2 settimane possono richiedere però espressamente che il piede sia posizionato in posizione equina (flessione plantare della caviglia di 25°) e senza carico. Il carico è in questi casi aumentato progressivamente ogni 2 settimane fino alla settimana 8 dall’intervento. I pazienti possono utilizzare normali scarpe da passeggio3,4.
I pazienti sottoposti a chirurgia endoscopica sono invece immobilizzati con gesso o tutore per un massimo di 2 settimane. Inoltre, in questi pazienti, viene spesso utilizzato uno stivale walker subito dopo il periodo iniziale di gesso. I pazienti vengono tenuti senza carico al massimo fino a 2 settimane e il ritorno alle normali attività quotidiane e allo sport varia da 6 a 12 settimane. Nell’ambito della chirurgia endoscopica, la calcaneo-plastica consente al paziente di eseguire una mobilizzazione precoce della caviglia post-operatoria e di caricare il peso a tolleranza al dolore fin da subito3,4.
Prognosi
La gestione conservativa è controversa. Alcuni studi la presentano come efficace nella maggior parte dei casi1, mentre altri la riconoscono come fallimentare in quasi la metà dei pazienti (soprattutto quelli con borsite retrocalcaneare e/o tendinopatia inserzionale di Achille)4. Altri studi presentano invece statistiche più moderate riportando fallimenti solo nel 20-40% dei pazienti5.
Il tasso di complicanze per la chirurgia aperta è stato del 12,3% (compreso tra 0 e 53%). Le complicanze segnalate includevano parestesia transitoria attorno alla ferita (4,3%), infezione superficiale (3%), dolorabilità del sito di incisione (0,8%), ritardata guarigione della ferita (0,6%), intorpidimento del tallone (0,6%), ematoma esteso (0,6%), rottura del tendine d’Achille (0,4%), sindrome dolorosa regionale complessa (0,2%), cicatrice ipertrofica (0,2%), neuropatia del nervo surale (0,2%) e trombosi venosa profonda (0,2%).
I tassi di chirurgia ripetuta o di revisione sono stati del 2,6% (compreso tra 0 e 12%). Sono stati osservati diversi casi di reintervento (rimozione di impianti metallici) nel gruppo dell’osteotomia a cuneo di chiusura a causa del dolore causato dalla lavorazione metallica. È stato anche segnalato un caso di ritardata unione calcaneare dall’osteotomia a cuneo di chiusura. Le complicazioni segnalate del trattamento chirurgico aperto includono infezioni del sito chirurgico, alterazione della sensibilità attorno alla ferita e al tallone, cicatrici ipertrofiche, recidiva del dolore dovuta a resezione inadeguata, rigidità e rottura del tendine d’Achille3.
Il tasso di complicanze per la chirurgia endoscopica è stato del 5,3% (con un range tra 0 e 18%). Le complicanze segnalate includevano infezione/infiammazione superficiale della ferita (1,8%), neuropatia del nervo surale (0,9%), ritardo di guarigione della ferita (0,6%), intorpidimento del tallone (0,6%), dolorabilità al sito di accesso (0,6%), trombosi venosa profonda (0,3%), rottura del tendine d’Achille (0,3%) e sindrome dolorosa regionale complessa (0,3%). I tassi di chirurgia ripetuta o di revisione erano del 2,4% (compresi tra 0 e 7,7%).
I tassi di complicanze per il gruppo di chirurgia aperta erano circa del 12,3%, mentre per il gruppo endoscopico erano inferiori al 5,3%. Le tecniche endoscopiche offrono potenzialmente i vantaggi della chirurgia mininvasiva, tra cui ferite più piccole con una migliore guarigione delle cicatrici, minore morbilità, tempi di recupero più brevi e rapida ripresa dell’attività sportiva3.
I risultati mostrano che entrambe le modalità chirurgiche, aperta ed endoscopica, sono efficaci nel trattamento della deformità di Haglund, migliorando significativamente i punteggi degli esiti funzionali, come i punteggi dell’American Orthopaedic Foot & Ankle Society (AOFAS) e la soddisfazione del paziente nel post-operatorio. La chirurgia endoscopica sembra avere il vantaggio di tempi operatori più brevi, minori tassi di complicanze e migliori risultati estetici3.
Inoltre, esiti clinici e funzionali peggiori sono stati associati al trattamento non chirurgico della tendinopatia inserzionale achillea negli atleti, mentre l’osteotomia di a Zadek ha consentito risultati migliori e un ritorno precoce all’attività in questi pazienti rispetto ad altre tecniche chirurgiche e non chirurgiche5.
-
- Vaishya R, Agarwal A, Azizi A, et al. (October 07, 2016) Haglund’s Syndrome: A Commonly Seen Mysterious Condition. Cureus 8(10): e820. DOI 10.7759/cureus.820
- Zhou S, Li W, Xiang H, Zhang K. Haglund’s syndrome: a case description. Quant Imaging Med Surg 2023;13(2):1227-1231. doi: 10.21037/qims-22-736
- Yuen W, Tan P, Kon K (July 31, 2022) Surgical Treatment of Haglund’s Deformity: A Systematic Review and Meta-Analysis. Cureus 14(7): e27500. DOI 10.7759/cureus.27500
- Fauzi, Ahmad. (2022). Haglund Deformity: Diagnosis and Treatment. Cermin Dunia Kedokteran. 49. 548. 10.55175/cdk.v49i10.2067.
- Bakaes, Yianni et al. “Percutaneous vs Open Zadek Osteotomy for Treatment of Insertional Achilles Tendinopathy and Haglund’s Deformity: A Systematic Review.” Foot & ankle orthopaedics vol. 9,2 24730114241241320. 12 Apr. 2024, doi:10.1177/24730114241241320


