Sindrome del piccolo pettorale
La sindrome del piccolo pettorale (SPP) è una condizione clinica caratterizzata dalla compressione delle strutture neurovascolari, in particolare i cordoni del plesso brachiale, l’arteria succlavia e la vena ascellare, al di sotto del muscolo piccolo pettorale1,2. Negli ultimi anni, la SPP ha acquisito crescente rilevanza in ambito clinico e riabilitativo poiché rappresenta una causa frequente ma spesso sotto-diagnosticata di sintomi sensitivi, motori e vascolari all’arto superiore3.
La sua presentazione può mimare altre condizioni, tra cui la sindrome dello stretto toracico (TOS), generando diagnosi tardive e percorsi terapeutici non appropriati4. La compressione può avere natura dinamica (correlata a posture protratte o movimenti overhead), oppure statica, dovuta a retrazione cronica del piccolo pettorale1.
Questo spiega perché la SPP non interessa solo sportivi overhead, ma anche soggetti sedentari con disfunzioni posturali e scapolo-toraciche2. La diagnosi precoce è determinante per agire sul meccanismo causale, ottimizzare i tempi di recupero e ridurre la probabilità di cronicizzazione. Una corretta gestione clinica si basa su:
- identificazione dei pattern sintomatologici tipici;
- accurata diagnosi differenziale rispetto ad altre neuropatie e sindromi compressive;
- valutazione funzionale dettagliata;
- pianificazione di un trattamento multimodale che integri terapia manuale, esercizio terapeutico, educazione posturale e, se indicato, supporto farmacologico.
Tipologia di pazienti
I pazienti che sviluppano la sindrome del piccolo pettorale presentano caratteristiche ricorrenti, che aiutano nella predisposizione, nel sospetto diagnostico e nella selezione del trattamento. Le principali tipologie includono:
- sportivi con attività overhead o che praticano sport come nuoto, pallavolo, baseball, canottaggio, pallamano. Queste attività richiedono elevata flessibilità, mobilità dell’articolazione scapolo-toracica e abduzione/rotazione esterna ripetute dell’arto superiore5;
- individui con accentuata cifosi dorsale o spalle anteposte (“rounded shoulders”) che mantengono il piccolo pettorale in posizione accorciata6;
- pazienti che hanno subito traumi al cingolo scapolare e alla spalla, o danni da stiramento del plesso brachiale. Tali eventi possono innescare fibrosi, retrazione o infiammazione del piccolo pettorale5;
- pazienti con sintomi neurovascolari (parestesie, formicolii, debolezza, pesantezza all’arto superiore), che peggiorano con l’elevazione dell’arto, con attività overhead o con posture mantenute.
| Categoria di pazienti | Età / Profilo tipico | Attività o fattori predisponenti | Caratteristiche cliniche e posturali | Note cliniche |
| Sportivi overhead | 15-40 anni Atleti (nuoto, pallavolo, baseball, lancio, canottaggio) | Movimenti ripetuti in abduzione/rotazione esterna | Spalle anteposte e ipercifosi dorsale con conseguente retrazione del piccolo pettorale | Compressione prevalentemente dinamica, spesso SPP isolata |
| Sedentari | 25-60 anni Lavori da scrivania o manuali | Posture prolungate e lavori manuali ripetuti | Ipercifosi dorsale con conseguente accorciamento del piccolo pettorale | Compressione prevalentemente statica; sintomi subacuti o cronici |
| Post-traumatici | Post trauma diretto o indiretto (incidenti, cadute, stiramento del plesso brachiale) | Fibrosi o infiammazione post-traumatica | Spesso retrazione unilaterale marcata, asimmetrie scapolari | Sintomi più severi, possibile coesistenza con TOS |
| Pazienti con sintomi neurovascolari | 30-60 anni | Attività overhead, posture protratte | Formicolii, parestesie, debolezza, pesantezza, peggioramento in elevazione | Possibile componente vascolare associata |
| PMS isolata vs PMS associata a TOS | 20-50 anni | Overuse, postura o trauma | Pattern simile alla TOS ma più distale, con dolore antero-superiore di spalla | Diagnosi differenziale cruciale per trattamento mirato |
Patofisiologia
La sindrome del piccolo pettorale è causata da una compressione neurovascolare sub-coracoidea a carico del plesso brachiale, dell’arteria succlavia/ascellare e della vena ascellare, determinata dall’accorciamento, dall’ipertono o dall’ispessimento del muscolo piccolo pettorale.
Questo meccanismo patogenetico è distinto, ma spesso associato, alla sindrome dello stretto toracico (TOS), che interessa invece la regione sovraclaveare1,2. Il piccolo pettorale è un muscolo che origina dalla terza, quarta e quinta costa e si inserisce sul processo coracoideo della scapola. Quando è retratto o iperattivo genera compressione meccanica e irritazione delle strutture sottostanti. I meccanismi di compressione sono essenzialmente due:
- compressione dinamica, che si verifica durante movimenti di elevazione, abduzione o rotazione esterna dell’arto superiore, soprattutto nei soggetti che praticano sport overhead. L’iperattivazione del piccolo pettorale, in combinazione con un pattern di scapola protratta, riduce lo spazio neurovascolare subcoracoideo7;
- compressione statica, che si verifica in individui sedentari che mantengono posture protratte nel tempo, causando l’accorciamento cronico del muscolo e determinando un’irritazione progressiva delle strutture neurovascolari anche in condizioni di riposo9.
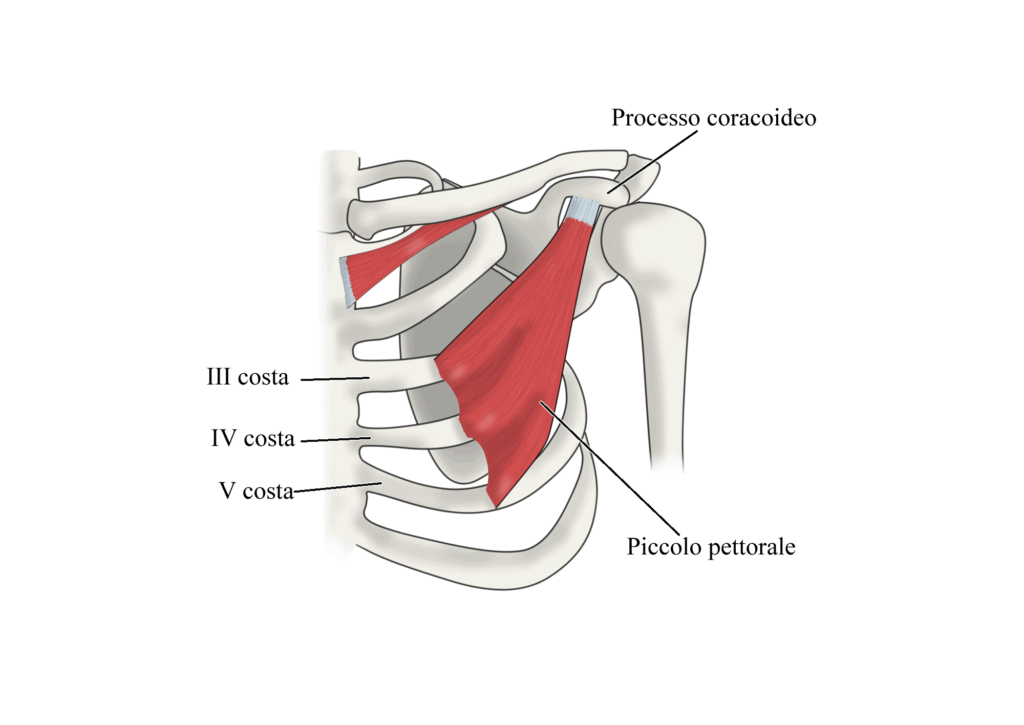
La retrazione del piccolo pettorale altera la cinematica scapolare, favorendo:
- tilt anteriore della scapola;
- protrazione e rotazione interna;
- riduzione dello spazio subacromiale;
- disfunzione scapolo-toracica e gleno-omerale secondaria7.
Questi adattamenti possono mantenere e amplificare la compressione, instaurando un circolo vizioso di dolore, alterazione motoria, irritazione neurogena e stasi venosa. Il paziente presenterà parestesie, formicolii, deficit di forza o sensibilità, sensazione di pesantezza all’arto, edema e gonfiore1,2 . La SPP può presentarsi:
- in forma isolata (isolated NPMS), compressione localizzata sotto il piccolo pettorale2;
- associata a TOS neurogena (double crush syndrome), compressione multipla sovraclaveare e retro-pettorale, che amplifica i sintomi9.
Diagnosi
La diagnosi della sindrome del piccolo pettorale è principalmente clinica e si basa su:
- anamnesi mirata;
- identificazione di pattern sintomatologici caratteristici;
- esame obiettivo e test provocativi specifici;
- imaging e indagini neurovascolari (solo in specifici casi).
La SPP, infatti, è una diagnosi di esclusione e precisione, che richiede una valutazione sistematica per differenziarla da altre sindromi compressive (come ad esempio la TOS neurogena), patologie del tratto cervicale o della spalla1,2.
Essa deve essere funzionale e integrata, al fine di identificare pattern biomeccanici e posturali che contribuiscono alla compressione, correlare sintomi e segni alla regione subcoracoidea, escludere compressioni sovraclaveari o distali ed individuare fattori aggravanti e modulabili con intervento fisioterapico. I pazienti con SPP riferiscono tipicamente:
- dolore anteriore di spalla o regione pettorale, irradiato a braccio e avambraccio;
- parestesie, formicolii e sensazione di pesantezza all’arto superiore;
- peggioramento dei sintomi con posture protratte o movimenti overhead;
- miglioramento in posizione di riposo con spalle retratte o braccio in adduzione3,4.
La localizzazione dei sintomi più distale rispetto alla TOS classica e la latenza all’insorgenza durante attività overhead possono essere indizi utili per orientare la diagnosi differenziale.
L’esame obiettivo deve includere:
- valutazione posturale;
- valutazione della lunghezza e tensione del piccolo pettorale, attraverso il Pectoralis Minor Length Test;
- valutazione scapolo-toracica dinamica;
- test neurovascolari provocativi mirati.
I test clinici più utilizzati per la diagnosi includono quelli descritti in tabella7,10.
| Test | Obiettivo | Positività tipica |
| Pectoralis Minor Test | Valutare compressione neurovascolare subcoracoidea | Riproduzione dei sintomi o riduzione polso radiale con elevazione braccio + retrazione scapolare |
| Palpazione retropettorale | Identificare dolore riproducibile alla compressione del muscolo | Dolore localizzato + parestesie irradiate |
| Manovra di Wright (Hyperabduction) | Stress test dinamico del piccolo pettorale | Riduzione flusso radiale, sintomi sensitivi positivi |
| Test di retrazione scapolare | Valutare miglioramento dei sintomi | Riduzione parestesie/dolore con retrazione scapolare |
È importante ricordare che nessun test è patognomonico da solo, bensì è l’insieme dei segni positivi a sostenere la diagnosi.
La diagnosi strumentale non è sempre necessaria, ma può supportare la valutazione nei casi dubbi, severi o refrattari. Le principali tecniche di imaging includono11,12:
- ecocolor doppler dinamico, che può mostrare compressione vascolare con movimenti di abduzione;
- elettromiografia, utile per escludere neuropatie cervicali o distali;
- risonanza magnetica, che evidenzia ipertrofia o retrazione del piccolo pettorale e alterazioni dei tessuti molli.
Diagnosi differenziale
La diagnosi differenziale rappresenta un passaggio cruciale per una corretta gestione clinica. Il ragionamento clinico deve quindi basarsi su:
- analisi della topografia dei sintomi;
- valutazione funzionale scapolo-toracica e cervicale;
- risposta ai test clinici specifici;
- eventuali indagini strumentali di supporto.
La sintomatologia neurovascolare dell’arto superiore (parestesie, dolore, pesantezza, peggioramento con attività overhead) può infatti sovrapporsi a quella di altre condizioni1,4, tra cui quelle elencate di seguito.
- Sindrome dello stretto toracico (TOS), la quale coinvolge la fessura interscalenica e lo stretto toracico superiore. I sintomi sono più prossimali (collo-spalla) e il dolore è localizzato nella regione sovraclaveare.
| Caratteristica | TOS (sovraclaveare) | SPP (subcoracoidea) |
| Sede della compressione | Fessura interscalenica / costa cervicale / stretto toracico superiore | Spazio retropettorale (sotto piccolo pettorale) |
| Distribuzione sintomi | Prossimali, spesso collo-spalla, irradiati a braccio | Distali, più anteriore, zona pettorale e arto superiore |
| Test positivi | Test di Adson, test di Roos | Hyperabduction test (test di Wright), pectoralis minor test |
| Palpazione | Dolore in regione sovraclaveare | Dolore riproducibile alla compressione sotto coracoide |
| Pattern posturale tipico | Retrazione scaleni / anomalie costa cervicale | Protrazione scapolare / retrazione piccolo pettorale |
- Radicolopatie cervicali (C5-T1): nonostante i sintomi neurologici sono spesso sovrapponibili (parestesie, dolore irradiato, debolezza), il pattern dermatomico è più preciso e vi è la presenza di segni cervicali (Spurling test positivo e dolore cervicale associato). Nella SPP, inoltre, i sintomi peggiorano tipicamente con movimenti dell’arto, non con movimenti cervicali3,12.
| Segni distintivi | Radicolopatia cervicale | SPP |
| Dolore cervicale | Presente | Assente |
| Distribuzione | Dermatomica | Non dermatomica |
| Spurling test | Positivo | Negativo |
| Tensione nervosa | Frequente | Possibile ma secondaria |
- Neuropatie periferiche localizzate, (come ad esempio la compressione del nervo ulnare o mediano): in questi casi la sintomatologia è distale e localizzata (formicolio a mano, polso, avambraccio). Nei pazienti con SPP, i sintomi si irradiano dall’ascella verso la periferia, peggiorano con l’elevazione e non seguono un singolo territorio nervoso3,13. La diagnosi differenziale può essere confermata con Elettromiografia o Elettroneurografia.
- Impingement subacromiale e instabilità scapolo–omerale: può coesistere con la SPP, ma l’impingement presenta dolore più localizzato in sede subacromiale e positivo ai test classici (test di Neer e test di Hawkins). Nella SPP prevalgono sintomi neurogeni e disfunzione scapolare primaria, non secondaria4,14.
- Patologie vascolari o compressioni multiple (double crush): sono raramente isolate, ma da considerare in presenza di edema, variazioni di temperatura cutanea, pallore, o cianosi. L’EcocolorDoppler dinamico può aiutare a distinguere una compressione vascolare pura da una neurovascolare mista11.
Elementi anamestici
L’anamnesi rappresenta uno degli strumenti diagnostici più rilevanti nella sospetta sindrome del piccolo pettorale, poiché consente di riconoscere pattern sintomatologici tipici, fattori predisponenti e contesto clinico.
A differenza di altre neuropatie o compressioni prossimali, la SPP presenta caratteristiche anamnesticamente riconoscibili, spesso correlate ad attività ripetitive o posture mantenute1,3. Il paziente riferirà:
- sintomi a esordio graduale e insidioso, spesso associati ad attività ripetitive dell’arto superiore (come ad esempio sport overhead o attività lavorative manuali). Inizialmente sono transitori, ma tendono a peggiorare progressivamente nel tempo, soprattutto con attività prolungate. Posture protratte o abduzione prolungata dell’arto superiore determinano un peggioramento, mentre la posizione neutra o la retrazione scapolare tende a migliorare i sintomi4,5;
- dolore anteriore di spalla o a livello toracico, che si irradia lungo l’arto superiore;
- formicolio, parestesie o sensazione di peso/bruciore che si estendono spesso a braccio e avambraccio (meno frequentemente alla mano);
- disturbi notturni, soprattutto in posizione supina con arto superiore abdotto1.
| Fattori aggravanti | Fattori allevianti |
| Abduzione e flessione prolungata dell’arto | Riposo, adduzione del braccio |
| Postura scapolare protratta / spalle chiuse | Retrarre le scapole |
| Allenamenti intensi o lavori manuali | Mobilizzazione scapolare e decompressione |
| Notte, posizione supina con braccia sopra la testa | Posizione neutra, supporto al braccio |
Esame obiettivo e valutazione
L’esame obiettivo ha lo scopo di:
- identificare segni clinici diretti di compressione neurovascolare subcoracoidea;
- valutare pattern posturali e disfunzioni scapolari associate;
- riprodurre i sintomi in maniera controllata per confermare l’ipotesi diagnostica.
Un esame accurato, integrato con anamnesi e diagnosi differenziale, è spesso sufficiente per porre un sospetto clinico forte. La postura, come detto prima, è un elemento chiave. Una protrazione scapolare a riposo, tilt anteriore e rotazione interna della scapola sono indicativi per la SPP.
A ciò si aggiunge una posizione elevata della spalla e asimmetrie tra i due cingoli scapolari. In questi pazienti è spesso presente una disfunzione scapolo-toracica7, pertanto è possibile osservare la presenza di un ritardo o alterazione nel ritmo scapolo-omerale, un tilt anteriore e protrazione durante flessione/abduzione e una scarsa attivazione dei retrattori scapolari e del serrato anteriore. A tal proposito possono essere utili due test clinici10:
- Scapular Assistance Test (SAT), al fine di esaminare se la stabilizzazione scapolare sotto forma di retrazione scapolare è in grado di ridurre i disturbi della spalla del paziente;
- Scapular Retraction Test (SRT), al fine di valutare un miglioramento della forza della cuffia dei rotatori con retrazione scapolare.
La palpazione del piccolo pettorale, sotto il processo coracoideo, può evocare dolore locale, può riprodurre parestesie irradiate a braccio e avambraccio e si può apprezzare tensione, ispessimento o iperattivazione muscolare1.
Infine, anche una valutazione neurovascolare risulta essere molto importante2. Valutare il polso radiale e osservare cambiamenti di colore, temperatura e gonfiore durante i test provocativi può essere indice di una compromissione vascolare e nervosa.
Trattamento
La gestione della sindrome del piccolo pettorale si basa su un approccio multimodale e personalizzato, mirato a:
- ridurre la compressione neurovascolare;
- migliorare la lunghezza e la compliance del piccolo pettorale;
- ottimizzare la cinematica scapolo-toracica e scapolo-omerale;
- controllare dolore e sintomi sensitivi;
- ripristinare la funzionalità e prevenire recidive.
La maggior parte dei pazienti risponde favorevolmente a un trattamento conservativo ben strutturato1,3, con la chirurgia riservata a casi refrattari.
Approccio farmacologico
Non esiste una terapia farmacologica specifica per la SPP. Tuttavia, nei pazienti sintomatici, FANS e miorilassanti possono essere impiegati a breve termine per ridurre dolore e infiammazione muscolare reattiva1. In letteratura sono documentati anche casi di utilizzo di tossina botulinica per ridurre il tono e favorire l’allungamento del muscolo, in pazienti selezionati e sotto guida ecografica15.
Terapie fisiche
Le terapie fisiche possono essere utilizzate come supporto, ma non come trattamento esclusivo. TECAR, TENS ad alta frequenza e laser ad alta potenza (HILT) possono aiutare a migliorare il dolore, modulare i sintomi sensitivi e favorire il rilassamento miofasciale16.
Terapia manuale
La terapia manuale mirata è uno degli strumenti principali nel trattamento conservativo della SPP, con obiettivi specifici17:
- rilascio miofasciale del piccolo pettorale e muscoli accessori;
- tecniche di allungamento passivo e attivo-assistito;
- mobilizzazione scapolo-toracica e toraco-costale;
- tecniche di neurodinamica.
Neurodinamica clinica
+700 pagine | 300 immagini a colori | 3 Autori esperti del settore | Il Primo Libro Completo sull’argomento Neurodinamica clinica Guida pratica alla valutazione e al trattamento delle neuropatie periferiche. Evidence-based | +700 pagine | Esercizi inclusi 4.9 recensioni Perché un Libro sulle Neuropatie Periferiche? Le Neuropatie Periferiche rappresentano un’area fondamentale della fisioterapia, con […]
Esercizio terapeutico
L’esercizio terapeutico è il cardine del trattamento conservativo della sindrome del piccolo pettorale. L’obiettivo è:
- allungare progressivamente il muscolo piccolo pettorale;
- migliorare il controllo scapolare e la mobilità toracica;
- decomprimere in modo attivo la regione subcoracoidea;
- ridurre il rischio di recidiva.
Alcune proposte di esercizi possono essere10,18:
- stretching specifico del piccolo pettorale (doorway stretch);
- rinforzo dei retrattori e degli stabilizzatori scapolari (trapezio medio e inferiore, romboidi e serrato anteriore), con progressione da isometrico a dinamico, con attenzione al controllo scapolare e al ritmo scapolo-omerale;
- rinforzo della catena cinetica posteriore per ridurre compensi anteriori;
- esercizi di estensione toracica per contrastare postura protratta, training posturale e respirazione costo-diaframmatica per ridurre rigidità anteriore e iperattivazione accessoria;
- ritorno graduale a sport o attività overhead → con enfasi su stabilità scapolare e endurance.
Prognosi
La prognosi è generalmente favorevole, soprattutto nei pazienti diagnosticati precocemente e gestiti con approccio conservativo multimodale. Il decorso clinico e il tempo di recupero dipendono da:
- la durata e la gravità della sintomatologia;
- fattori biomeccanici e posturali individuali;
- l’eventuale presenza di altre condizioni patologiche o comorbilità.
Nei pazienti trattati in modo tempestivo con terapia manuale ed esercizio terapeutico, si osserva una riduzione significativa dei sintomi entro 6-12 settimane1,4.
I pazienti che proseguono con un programma di esercizi di mantenimento e correggono i fattori predisponenti (postura protratta, movimenti ripetitivi overhead, rigidità toracica) presentano un’elevata probabilità di risoluzione stabile e duratura dei sintomi2,3. In atleti overhead, il ritorno allo sport è possibile nel 90% dei casi entro 3-4 mesi, purché sia completata la progressione funzionale e il controllo scapolare sia ottimale3.
Alcuni elementi possono allungare i tempi di recupero o aumentare il rischio di cronicizzazione1:
- ritardo nella diagnosi o diagnosi differenziale mancata;
- presenza di compressioni multiple;
- persistenza di posture scorrette o esposizione a fattori aggravanti;
- dolore cronico con sensibilizzazione centrale.
In questi casi, la prognosi resta buona, ma il tempo di recupero può superare i 6 mesi e richiedere un approccio interdisciplinare. Nei casi refrattari al trattamento conservativo, la tenotomia del piccolo pettorale può offrire buoni risultati. Gli studi indicano tassi di miglioramento dei sintomi nel 80-90% dei pazienti sottoposti a chirurgia, con ritorno alle attività in 3-6 mesi19.
-
- Sanders RJ, Hammond SL, Rao NM. Thoracic outlet syndrome: a review. Neurologist. 2008;14(6):365-373. doi:10.1097/NRL.0b013e318176b98d
- Hooper TL, Denton J, McGalliard MK, Brismée JM, Sizer PS Jr. Thoracic outlet syndrome: a controversial clinical condition. Part 1: anatomy, and clinical examination/diagnosis. J Man Manip Ther. 2010;18(2):74-83. doi:10.1179/106698110X12640740712734
- Ahmed AS, Graf AR, Karzon AL, et al. Pectoralis minor syndrome – review of pathoanatomy, diagnosis, and management of the primary cause of neurogenic thoracic outlet syndrome. JSES Rev Rep Tech. 2022;2(4):469-488. Published 2022 Jun 30. doi:10.1016/j.xrrt.2022.05.008
- Sanders RJ, Annest SJ. Thoracic outlet and pectoralis minor syndromes. Semin Vasc Surg. 2014;27(2):86-117. doi:10.1053/j.semvascsurg.2015.02.001.
- Sanders RJ, Annest SJ. Pectoralis Minor Syndrome: Subclavicular Brachial Plexus Compression. Diagnostics (Basel). 2017;7(3):46. Published 2017 Jul 28. doi:10.3390/diagnostics7030046
- Aktaş İ, Ünlü Özkan F. Pectoralis minor syndrome. Turk J Phys Med Rehabil. 2022 Nov 22;68(4):447-455. doi: 10.5606/tftrd.2023.12037. PMID: 36589355; PMCID: PMC9791703.
- Borstad JD. Resting position variables at the shoulder: evidence to support a posture-impairment association. Phys Ther. 2006;86(4):549-557.
- Bandyk DF. Thoracic outlet and pectoralis minor syndromes endovenous treatment of insufficient saphenous vein. Semin Vasc Surg. 2014;27(2):85. doi:10.1053/j.semvascsurg.2015.03.001.
- Lim C, Kavousi Y, Lum YW, Christo PJ. Evaluation and Management of Neurogenic Thoracic Outlet Syndrome with an Overview of Surgical Approaches: A Comprehensive Review. J Pain Res. 2021 Oct 5;14:3085-3095. doi: 10.2147/JPR.S282578. PMID: 34675637; PMCID: PMC8502052.
- Borstad JD, Ludewig PM. The effect of long versus short pectoralis minor resting length on scapular kinematics in healthy individuals. J Orthop Sports Phys Ther. 2005;35(4):227-238. doi:10.2519/jospt.2005.35.4.227
- Goeteyn J, Pesser N, van Sambeek MRHM, Thompson RW, van Nuenen BFL, Teijink JAW. Duplex Ultrasound Studies Are Neither Necessary or Sufficient for the Diagnosis of Neurogenic Thoracic Outlet Syndrome. Ann Vasc Surg. 2022;81:232-239. doi:10.1016/j.avsg.2021.09.048
- Drossopoulos PN, Ruiz C, Mengistu J, Smith CB, Pascarella L. Upper-limb neurovascular compression, pectoralis minor and quadrilateral space syndromes: A narrative review of current literature. Semin Vasc Surg. 2024;37(1):26-34. doi:10.1053/j.semvascsurg.2024.02.004
- Smith T, Nielsen KD, Poulsgaard L. Ulnar neuropathy at the elbow: clinical and electrophysiological outcome of surgical and conservative treatment. Scand J Plast Reconstr Surg Hand Surg. 2000;34(2):145-148. doi:10.1080/02844310050160006
- Ludewig PM, Cook TM. Alterations in shoulder kinematics and associated muscle activity in people with symptoms of shoulder impingement. Phys Ther. 2000;80(3):276-291.
- Howard M, Jones M, Clarkson R, Donaldson O. Pectoralis minor syndrome: diagnosis with Botulinum injection and treatment with tenotomy – a prospective case series. Shoulder Elbow. 2022;14(2):157-161. doi:10.1177/1758573220968454
- Draper, D. O., Mahaffey, C., Kaiser, D., Eggett, D., & Jarmin, J. (2010). Thermal ultrasound decreases tissue stiffness of trigger points in upper trapezius muscles. Physiotherapy Theory and Practice, 26(3), 167–172. https://doi.org/10.3109/09593980903423079
- Starčević N, Petrović T, Pavlović T, Klarić D, Primorac D. McCleery Syndrome Caused by Pectoralis Minor Hypertrophy Treated with Multimodal Physical Therapy-A Case Report. J Clin Med. 2024;13(10):2894. Published 2024 May 14. doi:10.3390/jcm13102894
- Cools AM, Dewitte V, Lanszweert F, et al. Rehabilitation of scapular muscle balance: which exercises to prescribe?. Am J Sports Med. 2007;35(10):1744-1751. doi:10.1177/0363546507303560
- Vemuri C, Wittenberg AM, Caputo FJ, et al. Early effectiveness of isolated pectoralis minor tenotomy in selected patients with neurogenic thoracic outlet syndrome. J Vasc Surg. 2013;57(5):1345-1352. doi:10.1016/j.jvs.2012.11.045

