Low Back Pain: la guida completa
Una guida completa per l'inquadramento ed il trattamento del low back pain.
Il low back pain, o lower back pain, viene definito come “il dolore percepito tra il margine inferiore dell’arcata costale e le pieghe glutee inferiori, con o senza dolore alla gamba” (1). La definizione “topografica” del low back pain è condivisa tendenzialmente dal tutto l’ambito medico-sanitario, mentre la terminologia “patologica”, ancora oggi, è vittima di etichette “dure a morire” tra cui disturbo delle faccette articolari, degenerazione, sindrome dell’iperestensione e altro ancora – anche in funzione delle discipline sanitarie prese in considerazione (2).
Definizioni a parte e al di là delle incomprensioni terminologiche, dobbiamo sapere che il low back pain rappresenta l’affezione muscoloscheletrica più comune al mondo (3-4), seguita al secondo e al terzo posto, rispettivamente, dal dolore cervicale e dal dolore di spalla (5-6-7) e che le stime del Global Burden of Diseases ci dicono come la sua prevalenza sia di poco superiore al 9% (8), che quello nel corso della vita individuale si trovi tra il 49% e il 90% (9) e che il tasso di ricorrenza a un anno dal primo episodio ecceda, di poco, il 30% (10). Non proprio aspetti “di poco conto”.
L’epidemiologia, però, non rende giustizia a questo disturbo e per prendere coscienza del fatto che non siamo certamente di fronte al “non è nulla e di solito passa da solo”, è bene ricordare che costituisce la prima causa di disabilità al mondo (3-4), che “costa”, per fare un esempio, 34 miliari di dollari all’anno solo in America (11) e che l’impatto sociale sulla vita delle persone sia devastante – a detta dei pazienti (12-13-14). In sinstesi? Costa, compromette la qualità della vita delle persone, ne soffrono praticamente quasi tutti e facciamo fatica a gestirlo sia noi che i pazienti.
Il tasso di cronicizzazione del low back pain è in costante aumento, nonostante questa affezione muscoloscheletrica sia quella verso la quale la ricerca ha orientato progressivamente più attenzione in termini valutativi, prognostici e terapeutici. Siamo, da un lato, in possesso di prove scientifiche di qualità a sostegno delle modalità di gestione appropriate di questi pazienti e, dall’altro, il Lancet si è fatto portavoce di una serie di ammonizioni scientifiche, rivolte a noi professionisti sanitari, che sostengono non siamo all’altezza di tale gestione. Abbiamo la scienza e la formazione dalla nostra parte ma 1) i pazienti cronicizzano e 2) soffrono sempre di più l’impatto sociale, economico e psicologico del disturbo, 3) i costi aumentano e 4) la nostra efficacia non è consistente. Stiamo sbagliando qualcosa.
In questo articolo ci addentreremo in un percorso che prende vita dalla classificazione del low back pain, nonché delle sue criticità, e che si sviluppa approfondendo le “tipologie” di dolore lombare, in una pura ottica di profilazione del paziente, fino all’analisi della sua gestione.
Classificazione del low back pain
La classificazione del low back pain ha, da sempre, previsto una stadiazione del disturbo in termini temporali (non sempre condivise e piuttosto eterogenee a seconda degli autori) e, nello specifico, in:
- Low back pain acuto (della durata inferiore a 6 settimane)
- Low back pain subacuto (della durata compresa tra le 6 e le 12 settimane)
- Low back pain cronico o persistente (della durata superiore a 12 settimane – 3 mesi)
- Low back pain ricorrente (con ricorrenze della durata inferiore alle 12 settimane dall’insorgenza alla remissione di ogni singolo episodio).
Per quanto quest’ultima classificazione abbia ottenuto un successo preliminare in ambito scientifico, probabilmente grazie alla semplificazione che offriva in termini di inquadramento, non ritrova oggi ragioni a sostegno della propria esistenza. Una classificazione di questo tipo, infatti, non fornisce informazioni utili in termini diagnostici e, soprattutto, prognostici e terapeutici. Dati alla mano, sappiamo che potrebbero non esserci differenze nel trattamento di un low back pain acuto o di un low back pain sub-acuto e persistente in termini di, ad esempio, somministrazione dell’esercizio terapeutico e che, dando uno sguardo più prognostico e meno terapeutico, la prognosi di un paziente con low back pain potrebbe essere meno favorevole in un paziente con dolore presente da 6 settimane rispetto a quella di un paziente con dolore presente da 2 o 3 mesi.
Perché tutto questo?
Perché il la scienza ci impone di sapere come l’inquadramento del paziente non sia secondario unicamente al tempo trascorso dall’insorgenza del disturbo – così come per le altre affezioni muscoloscheletriche – e che pertanto, malgrado sia certamente più probabile che un paziente con dolore acuto abbia un meccanismo patogenetico e di elaborazione dei sintomi di tipo nocicettivo e periferico, gli elementi sulla base dei quali classificare il low back pain sono altri.
Quello che faremo, quindi, altro non è che un vero e proprio triage (15-16-17-18-19).
In prima istanza, al momento della valutazione e con lo scopo di condurre un’anamnesi efficace, siamo tenuti a sapere senza eccezioni “dove possiamo arrivare”. Quali sono le ipotesi diagnostiche possibili ed esistenti? Ecco dove dobbiamo arrivare:
- Patologie serie non di competenza fisioterapica;
- Low back pain specifico;
- Low back pain aspecifico o non specifico.
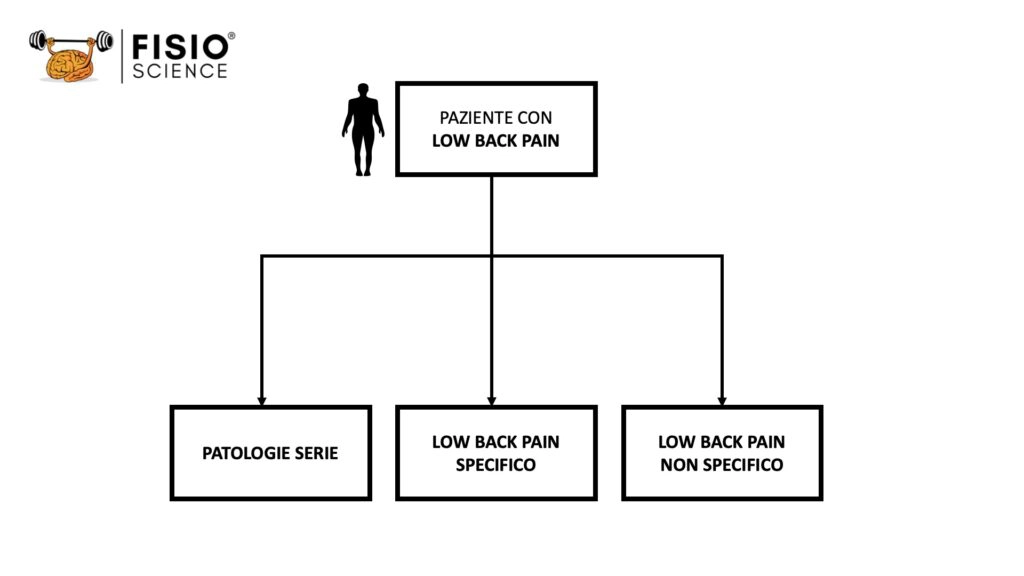
Triage di un paziente con low back pain.
Ma questo triage “non ci basta”. Superato lo step di esclusione delle patologie non di nostra competenza, in ragione degli ovvi esiti infausti che comporterebbe una negligenza in questi termini, a prescindere dall’identificazione della “specificità” del low back pain, abbiamo bisogno di altri elementi per stabilire in modo definitivo l’inquadramento e stabilire prognosi e trattamento.
Ecco quindi gli elementi:
- (di nuovo – esclusione di patologie serie attraverso il processo di diagnosi differenziale e identificazione del pattern del dolore che deve insospettire, nonché delle red flags);
- meccanismo patogenetico e di elaborazione dei sintomi (nocicettivo, neuropatico, nociplastico e misto);
- profilo prognostico e identificazione delle yellow flags;
- modello carico-capacità di carico;
- stato di salute generale;
- sistema delle bandiere (e non solo gialle!).
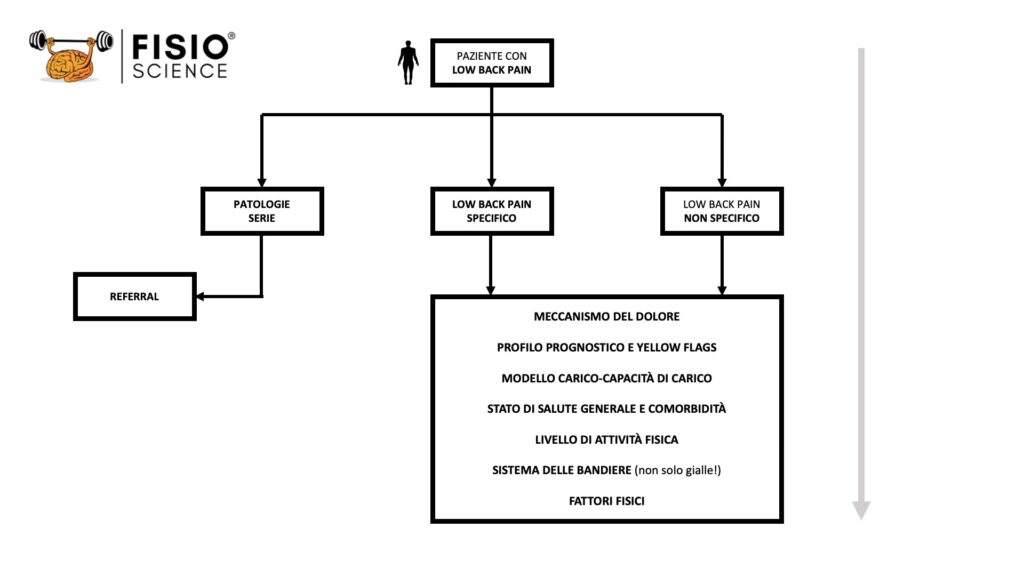
Eseguiremo mai delle tecniche manuali o somministreremmo mai l’esercizio terapeutico a un paziente la cui unica informazione ottenuta dall’anamnesi sia la quantificazione del tempo trascorso dall’insorgenza del low back pain? Direi proprio di no. La logica del “low back pain cronico da 7 mesi = 0 terapia manuale ed esercizio terapeutico con ‘non curanza’ (logica time-contingent) dei sintomi” o, al contrario, la logica del “low back pain acuto da 5 settimane = più terapia manuale come ponte per l’esposizione all’esercizio ‘avendo cura’ (logica symptom-contingent) dei sintomi” possiamo definirle come prese di posizioni troppo estreme per “fronteggiare” lo spettro così ampio e sfumato dei pazienti con low back pain.
Ecco quindi elementi essenziali, basilari e indispensabili per l’inquadramento:
- Meccanismo patogenetico e di elaborazione dei sintomi.
- nocicettivo (somatico): approfondito in un precedente articolo;
- neuropatico: centrale o periferico a seconda della sede e approfondito in un precedente articolo;
- nociplastico: “un’alterazione della nocicezione, in mancanza di un chiaro segno di danno tissutale reale o potenziale che causa l’attivazione dei nocicettori periferici o in assenza di una lesione al sistema somatosensoriale”, approfondito in un articolo precedente;
- misto: “una sovrapposizione di sintomi nocicettivi e neuropatici” (20).
- Profilo prognostico e identificazione delle yellow flags: come andrà il mio paziente?
L’evoluzione naturale del low back pain, “storia alla mano”, prevede, seppur con un’ampia – e ovvia – variabilità inter-studio, una riduzione significativa dei sintomi nell’arco di circa 4-6 o, al peggio, 12 settimane (). Entriamo nel dettaglio facendo due esempi pratici. In un noto studio prospettico, il tempo mediano di recupero dopo un episodio di low back pain era di 7 giorni ma, a 12 settimane, ancora, il 35% dei pazienti aveva dolore, così come il 10% a un anno dal primo episodio (21). In un altro studio, finalizzato a determinare se gli outcome variassero in funzione del primo professionista sanitario “visto” in caso di low back pain, il 5% dei pazienti non aveva ottenuto un recupero completo a 6 mesi (22). È solo il 5%, o il 10% dello studio citato in precedenza, ma sono dati sufficienti per scalfire l’assioma per cui il low back pain passi da solo.
Accontentarsi di conoscere l’evoluzione naturale del mal di schiena di buona parte di questa popolazione di pazienti significa sbagliare. Sarebbe come dire “tendenzialmente passa da solo, al momento critico (cut-off temporale oltre il quale il dolore sfugge alle proprie regole di remissione spontanea e inizia a tendere verso la cronicizzazione) ci pensiamo”. Non è così. Come non è vero che il dolore persiste unicamente a causa di un sistema nervoso che non fa così bene il proprio dovere e va incontro a tutti i meccanismi neurofisiologici alla base della sensibilizzazione centrale. E se fosse un dolore nocicettivo persistente senza altre “sfumature”?
Cerchiamo, piuttosto, di stabilire – per quanto possibile – un rischio per la persistenza del dolore attraverso gli elementi che sappiamo avere un peso concreto in questo senso: dolore e disabilità elevati alla baseline, dolore alla gamba (leg pain), yellow flags, fattori occupazionali, sociali e ambientali esterni (in particolar modo – esulando dall’ottica evidence-based – se non controllabili, come le black flags), la presenza di comorbidità (23-24-25) e i risultati di alcuni strumenti di valutazione come lo Start Back Screening Tool (26) o l’Orebro Musculoskeletal Pain Questionnaire (27), uno strumento di screening per le yellow flags che, insieme allo Start Back Screening Tool stesso, potrebbe fornirci informazioni complementari per pesare la prognosi del paziente in termini di disabilità a lungo termine, intensità del dolore e ritorno a lavoro o alla partecipazione sociale.
- Modello carico-capacità di carico: la nostra bilancia clinica.
Il modello carico-capacità di carico, provenienti dalle scienze dell’allenamento, potrebbe aiutarci a far luce sull’insorgenza dei sintomi, nonché sulla sua evoluzione, sulla sua prognosi e, certamente, sulla posologia e sulla “dose” dell’intervento. Nello specifico intendiamo:
- il carico locale come l’insieme di tutti gli stimoli meccanici (principalmente), psicologici, ambientali o di altro genere che agiscono sul distretto specifico (in questo caso sul rachide lombare);
- la capacità di carico locale come la tolleranza e la “capacità di sopportazione” del distretto specifico (rachide lombare) rispetto a tutti gli stimoli meccanici, psicologici, ambientali o di altro genere che agiscono sul distretto stesso;
- il carico generale come l’insieme di tutti gli stimoli meccanici, psicologici, ambientali o di altro genere che agiscono non più sul distretto specifico, ma sulla persona nella sua globalità;
- la capacità di carico generale come latolleranza e la “capacità di sopportazione” non più del distretto specifico, ma della persona nella sua globalità.
Proponendo un esempio pratico, un eccesso di carico locale, come un incremento repentino dell’intensità degli allenamenti con un deadlift (ad esempio) in un soggetto che si allena in palestra o delle ore di lavoro al computer di un videoterminalista dipendente, rispetto alla capacità di carico locale che, fino a quel momento, era “abituata” a carichi locali minori, potrebbe compromettere la capacità di carico locale stessa (diminuendola progressivamente) dato l’eccesso di stimoli che il distretto riceve. Al contrario, proponendo una visione più positiva e in linea con la logica di somministrazione dell’esercizio terapeutico, un carico locale indotto in maniera progressiva dal volume di esercizi che il paziente esegue nel corso delle settimane e coerente con la capacità di carico locale genererà un graduale incremento della capacità di carico locale stessa.
Ricordiamoci bene, però, che il carico non è solo fisico, ma anche ambientale, sociale e psicologico! Una significativa e importante deprivazione del sonno in un paziente con low back pain cronico, ad esempio, compromette la capacità di carico generale e sarà nostra cura esporre questo paziente al nostro intervento con una logica che tenga conto di questo aspetto tanto quanto tiene conto degli stimoli “puramente” fisici!
- Stato di salute generale: a ognuno la sua dose.
Ed ora, scienza e mondo reale a confronto. Prima le signore e parola alla scienza.
La presenza di comorbidità (diabete, artrite reumatoide, ansia, depressione, disturbi psicopatologici e altre patologie di competenza medica) sembra essere associata a una durata significativamente superiore del low back pain e della disabilità lavorativa ad esso correlata (28). Non di meno, depressione e disturbi psicopatologici sembrano incrementare il numero di episodi di low back pain e i costi correlati (29-30-31), così come comorbidità fisiche o mentali sembrano essere associate a un maggiore tasso di cronicizzazione del dolore, di costi e di accesso ai servizi sanitari (32).
Conosciute alcune pubblicazioni che ci informano che in qualche modo le comorbidità possono impattare negativamente sulla prognosi dei nostri pazienti, facciamo due esempi pratici di clinica quotidiana che non hanno nulla a che vedere con l’ottica scientifica. Un paziente con low back pain e una patologia respiratoria concomitante che ne compromette la resistenza aerobica potrebbe non essere in grado di rispettare tutti i parametri dell’esercizio terapeutico proposto nelle prime fasi riabilitative (frequenza, volume, serie, ripetizioni o altro) modificandone, quindi, la “dose ottimale” e inficiandone potenzialmente l’efficacia. Similmente, pazienti con patologie reumatologiche e che assumono terapie cortisoniche da tempo, visto l’effetto negativo che potrebbero avere sui tessuti connnettivi e sulla loro “resistenza” (33), potrebbero richiedere una gradualità ulteriore nella somministrazione dell’intervento, sia esso manuale o mediato dall’esercizio terapeutico, che dovrà tenere conto anche – e non solo – dello stato di salute in questo senso.
E, infine, non è forse vero che le comorbidità possono inficiare la capacità di carico generale, ovvero la capacità di tolleranza a stimoli fisici, come l’esercizio, sociali, come la richiesta lavorativa, ludica o familiare e, in ultimo ma non per importanza, psicologica?
- Sistema delle bandiere (e non solo gialle!): alcune non riusciamo a farle smettere di sventolare.
Il sistema delle bandiere lo conosciamo fin troppo bene nell’ambito del low back pain (e non solo), ma dobbiamo prendere coscienza del fatto che è vero che ci sono colori, come il giallo, che sono modificabili (attraverso il sostegno psicologico, ad esempio), mentre ce ne sono altri, come il nero (black flags – bandiere nere) che non lo sono affatto. A differenza delle bandiere blu (blue flag) che indicano le percezioni personali e soggettive (e pertanto modificabili) riguardanti la relazione tra lavoro e stato di salute (34-35), le bandiere nere indicano i fattori contestuali esterni che fungono da ostacolo per il recupero, come le politiche lavorative, legislative o semplicemente il carico di lavoro (36).
Il sistema delle bandiere, pesato insieme agli altri fattori influenti sulla vita della persona, funge da profilazione del paziente in termini prognostici.
Questo è il modello biopsicosociale dello stato di salute. Il modello biologico è decaduto, o meglio, ci siamo liberati della sua esclusività. Escluderlo dal modello di salute, però, è del tutto insensato: parleremmo in quel caso, infatti, di modello psicosociale che, ovviamente, non esiste.
Ipotizziamo di prendere in carico un paziente di 56 anni con stenosi spinale lombare e con sintomi – presenti da 5 anni – coerenti con imaging e presentazione clinica “standard” del disturbo (dolore nelle attività in estensione e durante il cammino che recedono nelle attività o posizioni in flessione del rachide) con meccanismo di elaborazione dei sintomi di tipo nocicettivo e, tuttora da 5 anni a oggi, senza indicatori di dolore nociplastico, bandiere gialle o altri fattori dimostratisi essere associati a un maggior rischio di cronicizzazione. Unico problema: lavoro pesante (carico e scarico merci) con contratto da dipendente impossibile da modificare e situazione lavorativa stressante dal punto di vista fisico.
Come lo aiutiamo esattamente questo paziente? È o non è un ostacolo per il recupero dato 1) il disturbo, 2) la coerenza dei sintomi tra stimolo (come ad esempio lo stress fisico) e la risposta (esacerbazione dei sintomi) e 3) il meccanismo dominante di elaborazione e processazione dei sintomi? Lo è eccome!
La gestione del paziente, come vedremo in seguito, è ben più sfumata e complessa.
Ma torniamo alle “tipologie” di low back pain.
Low back pain specifico
Low back pain specifico significa: “posso classificare il low back pain in modo, appunto, più specifico perché la probabilità di essere a conoscenza della causa dei sintomi del paziente è molto elevata”.È il caso del dolore radicolare, della radicolopatia o, ad esempio, della stenosi lombare. Specifico significa 1) a volte presentazione clinica patognomonica, caratteristica, e se vogliamo – impropriamente – standard, 2) prognosi più contestuale e precisa e 3) trattamento indirizzato al disturbo specifico e “un po’ più caratteristico” (un dolore radicolare acuto non viene trattato come un low back pain non specifico acuto!).
Purtroppo, a oggi, non vi è consenso unanime in letteratura per definire quali siano i low back pain specifici e quali non lo siano, creando, purtroppo, delle sovrapposizioni terminologiche non utili ai fini della gestione. Ecco una proposta di alcuni low back pain specifici di natura muscoloscheletrica in linea con la modalità con cui lo abbiamo definito nelle righe precedenti:
- Radicolopatia e/o Dolore radicolare;
- Stenosi spinale lombare;
- Spondilolistesi di grado severo.
Alcuni autori, come Jan Hartvigsen e colleghi, “incasellano” anche la frattura vertebrale, le patologie maligne, la spondilite anchilosante, l’infezione spinale e la sindrome della cauda equina nel low back pain specifico (37)e, terminologicamente parlando, il ragionamento è equivalente (la causa specifica c’è eccome infatti!). Per rendere questo approfondimento di più semplice lettura e con un connotato più didattico possibile, sono considerate specifiche le affezioni muscoloscheletriche per cui la causa del low back pain possa essere conosciuta e con patologie serie di esclusiva competenza medica come l’infezione spinale, la sindrome della cauda equina, la frattura, le patologie maligne e tutte le patologie viscerali che possono riferire dolore lombare.
Low back pain aspecifico
Low back pain aspecifico, per definizione e in contrasto con il suo “fratello” specifico, indica il dolore lombare la cui causa pato-anatomica non può essere identificata con i mezzi a oggi in nostro possesso, siano essi la risonanza magnetica, l’anamnesi, i test provocativi e funzionali o altro. È tutto nella testa dei nostri pazienti quindi? Nulla di più sbagliato: non poter identificare una causa pato-anatomica in ragione dell’assenza di affidabilità delle procedure diagnostiche non significa che tale causa non sia presente!
Il dolore non è un buon indicatore dello stato di salute dei tessuti… tranne quando lo è! La nostra bravura risiede proprio nel discernere l’una o l’altra situazione!
Il low back pain aspecifico, o non specifico, è tutto ciò che resta. Escluse patologie di competenza medica (come una infezione spinale o una frattura) ed escluse cause specifiche alla base dei sintomi del paziente (come un’erniazione discale che provoca dolore radicolare), il triage si concluderà con l’identificazione di un low back pain aspecifico.
Siamo soddisfatti? Se avessimo ottenuto, a questo punto, unicamente un’etichetta diagnostica (quella del triage), sicuramente no. Ma se siamo stati dei clinici accorti e attenti avremmo, al fianco dell’inquadramento puramente diagnostico, una “idea” di:
- profilo prognostico;
- informazioni sullo stato di salute generale;
- meccanismo del dolore;
- livello di attività fisica;
- bandiere;
- fattori fisici;
- carico-capacità di carico.
Esattamente come all’inizio: il cerchio si chiude (e se così non fosse, abbiamo sbagliato l’anamnesi!). Ma non è finita! Tutte le informazioni ottenute fino a questo punto andranno, poi, confermate o smentite attraverso l’esame obiettivo del low back pain:
- ispezione preliminare;
- ispezione statica;
- ispezione dinamica;
- palpazione;
- functional demonstration – dimostrazione funzionale da parte del paziente;
- movimenti attivi funzionali;
- movimenti attivi unidimensionali;
- movimenti attivi tridimensionali;
- test provocativi regionali;
- test provocativi segmentali;
- test passivi;
- test di estensibilità muscolare;
- test di forza muscolare;
- “tanto altro ancora”.
Aspetti psicosociali del dolore lombare
I fattori psicosociali hanno riscosso un enorme successo scientifico: la loro presenza, infatti, inficia la prognosi dei pazienti con low back pain ritardandone il recupero in termini di dolore, funzionalità (l’altra faccia della medaglia della disabilità), di ritorno all’attività lavorativa o sociale in generale (38-39-40-41-42-43). Tra gli aspetti psicosociali più rilevanti verso la quale la ricerca ha orientato la propria attenzione non possiamo non citare:
- Depressione (probabilmente da considerare come comorbidità dal momento che costituisce una diagnosi medica di tipo psichiatrico);
- Ansia (medesimo discorso della depressione);
- stress post-traumatico;
- evitamento;
- catastrofizzazione;
- paura del movimento (chinesiofobia);
- inadeguate strategie di coping;
- scarsa auto-efficacia;
- somatizzazione;
- assenteismo dal lavoro e giorni di malattia;
- isolamento;
- legislazione;
- sistemi assicurativi;
- infrastrutture sociali ed economiche.
Penso proprio, poi, che l’elenco non sia nemmeno completo, ma ci siamo capiti. Lo scopo di queste righe non è quello di elencare i fattori psicosociali, basta cercarli! Piuttosto, dobbiamo prendere coscienza del fatto che ogni elemento sia in grado di modificare la curva di evoluzione prognostica del dolore e della disabilità ad esso correlata, vada valutata (con colloquio verbale e, meglio, con strumenti di valutazione validati e affidabili) e gestita (in team, da soli con il paziente o in altre modalità) – sul serio… e soprattutto bene!
Probabilmente, però, qualche parola sul perché questi fattori sono determinanti dobbiamo spenderla. Di nuovo, scienza e mondo reale a confronto ma, come sempre, prima le signore e parola alla scienza.
Brevemente, in un interessante studio del 2016, è emerso come 1) la paura del movimento si correli con l’attività delle regioni cerebrali deputate alla paura, come l’insula e l’amigdala, sia nei soggetti sani che con chronic low back pain e 2) vi siano delle evidenti differenze, in termini di estensione dell’amidgala e della sua connettività funzionale con l’insula anteriore, tra pazienti con chronic low back pain e sani (44). Similmente, la catastrofizzazione è stata correlate a regioni cerebrali responsabili della processazione del dolore, dell’affetto e delle emozioni (45). Non ci stupisce infatti che, in questo senso, vi siano prove a supporto del fatto che, alla risonanza magnetica funzionale, la catastrofizzazione si sia associata a un incremento dell’attività della corteccia parietale, rostrale cingolata anteriore, insulare e prefrontale nei sani (45) o come si sia associata a un incremento delle attività delle regioni cerebrali deputate all’elaborazione dell’anticipazione del dolore, agli aspetti emozionali del dolore, all’attenzione al dolore e al controllo motorio nei pazienti con fibromialgia – la regina del dolore persistente (46).
Tirando le somme, i correlati e substrati neurologici, funzionali e anatomici, esistono eccome… e non solo per kinesiophobia o catastrofizzazione!
Attenzione. Non focalizziamoci troppo sulla neurofisiologia, non c’è solo quella! La catastrofizzazione, infatti, per fare un esempio, tra i suoi determinanti “ha” anche genere, età, razza, suscettibilità genetica e altre variabili psicologiche ancora.
Ora, parola al mondo reale e alla nostra clinica quotidiana che, a scanso di equivoci, propongo con lo scopo ultimo e unico di ragionare con logica insieme anche per chi non è un amante della scienza e dei correlati pato-fisiologici alla base dei fattori psicosociali. Al di là delle recenti acquisizioni nell’ambito delle neuroscienze per cui il legame tra fattori psicosociali e persistenza del dolore o della disabilità possa essere più o meno consistente a seconda degli studi scientifici presi in considerazione, se in studio ricevessimo un paziente con paura del movimento, di fatto, dobbiamo semplicemente “registrarla” e gestirla. Chi ha detto che la paura genera dolore? O meglio, chi ha detto che la paura genera sempre a tutti dolore e ne rappresenta la causa? Piuttosto, il paziente in studio ha 1) chronic low back pain e 2) kinesiophobia. La paura l’ha già! Pertanto, il nostro problema non è di certo sapere se sia nato prima l’uovo o la gallina: il nostro problema è che la paura del movimento impatterà sulla prognosi del low back pain del nostro paziente in modo determinante! Ora tocca a noi e, “carta e penna alla mano” (si fa per dire):
- strumenti di valutazione (come la Tampa Scale of Kinesiophobia);
- colloquio approfondito con il paziente (registriamo cosa sa e come vive questa paura!);
- comunicazione con il paziente;
- informazione (spieghiamo bene!);
- strategie per fronteggiarla in maniera diretta (graded exposure) e indiretta (graded activity, pacing, esercizio terapeutico “generalizzato” e gestione della giornata, nonché della settimana);
- team multidisciplinare (proposta di sostegno psicologico);
- probabilmente altro ancora.
New entry: low back-related leg pain
Già in parte lo conosciamo. Rientrano, infatti, nella classificazione del low back-related leg pain tutti i sintomi all’arto inferiore che originano dal rachide lombare come anche, ad esempio, il dolore radicolare, la radicolopatia o la stenosi lombare.
Perché sforzarsi di complicarsi la vita inserendo una ulteriore classificazione di questo tipo quando potremmo “accontentarci” di incasellare – passatemi il termine – il paziente in low back pain non specifico o aspecifico e in low back pain specifico (come nel caso del dolore radicolare, della radicolopatia e della stenosi lombare)? Perché potremmo dimenticarci della loro prognosi.

Dedicare qualche riga al low back-related leg pain serve proprio a questo scopo: focus sulla prognosi dei pazienti. Il dolore all’arto inferiore è un ostacolo per il recupero, o meglio è un elemento prognostico negativo che inficia l’evoluzione dei sintomi in risposta al nostro intervento dal momento della presa in carico (47-48-49). Tornando a noi, sostanzialmente, sappiamo che esistono tre “macro-categorie” di low back-related leg pain:
- dolore riferito all’arto inferiore causato dalla tipologia “specifica” di low back pain;
- dolore riferito all’arto inferiore escluse cause specifiche (come il dolore radicolare, la radicolopatia o la stenosi lombare) verosimilmente con dolore riferito all’arto inferiore di origine somatica;
- misto.
Siamo tutti d’accordo che in fase anamnestica e, soprattutto, durante l’esame obiettivo (attraverso la somministrazione dei test attivi, funzionali, di neurotensione e dell’esame neurologico, per fare alcuni esempi) riusciremo a discriminare le tipologie di low back pain e, nello specifico, a incasellare il nostro paziente con low back-related leg pain, brutalmente, nel dolore neuropatico e non neuropatico o nelle “sindromi radicolari” e nel rimanente non specifico (dolore riferito di natura muscoloscheletrica) – escluse cause specifiche. Tuttavia, tenere a mente questa ulteriore classificazione proposta in letteratura è vitale, di nuovo, per la prognosi. Spesso, infatti, ce ne dimentichiamo eccome.
Trattamento del low back pain e Linee Guida
Nelle righe precedenti, discutendo le criticità della classificazione temporale del low back pain, ci siamo accorti come quest’ultima non sia sufficiente per creare un solido ponte per la prognosi e per il trattamento e che la gestione di questo disturbo sia “ben più sfumata e complessa”.
Ora, come sempre, il problema. Le Linee Guida di buona pratica clinica ci guidano, sì, nel processo decisionale (inquadramento e intervento) e, allo stesso tempo, il loro rispetto rappresenta – oggi più che mai – il requisito indispensabile per l’esercizio professionale (Legge Gelli-Bianco 2017). Tuttavia non ci forniscono informazioni trasferibili, applicabili e generalizzabili nella pratica clinica. Non è possibile prescindere dalle Linee Guida, così come dalle prove scientifiche (letteratura secondaria come revisioni sistematiche con o senza metanalisi o studi primari come quello randomizzato controllato o prospettico) nel nostro lavoro, ma l’applicazione delle informazioni provenienti dalla scienza spetta a noi e al paziente: questa è evidence-based practice (in alternativa sarebbe solo evidence!).
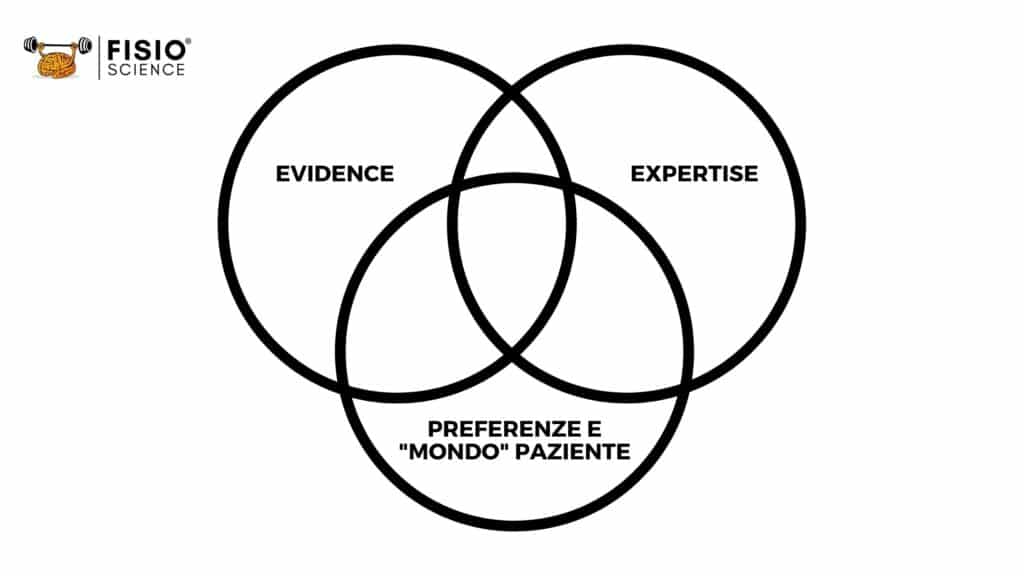
Cosa ci dicono le Linee Guida NICE per il trattamento del low back pain?
- Strategie di auto-gestione (Self-management) sì;
- Esercizio sì;
- Terapia manuale sì, ma solo in associazione all’esercizio con o senza intervento psicologico.
Dominio “evidence” (di evidence-based practice) acquisito. Le “regole” sono: esercizio personalizzato, terapia manuale come ponte per l’esercizio o, ad ogni modo, associata all’esercizio terapeutico, informazione, educazione, rassicurazione e apprendimento delle strategie di autogestione.
Abbiamo risolto il problema? Non direi. Sarebbe sia sicuramente una vera e propria rivoluzione anche solo prendere coscienza dei pilastri alla base della gestione del low back pain,linee guida NICE alla mano (50), non abbiamo risposto al “come?”, al “quanto?” e, infine, al “in che modalità?” Inoltre, considerando l’assenza di adesione alle Linee Guida di una buona parte dei fisioterapisti, il problema è ancor più presente.
Sono fiducioso, andiamo avanti.
Self-management sì, ma cosa consiglio al paziente in termini di autogestione?
Esercizio sì, ma quale posologia per il paziente di ieri, quello di oggi e quello di stasera?
Terapia manuale sì, ma quale posologia? Con quale logica di somministrazione?
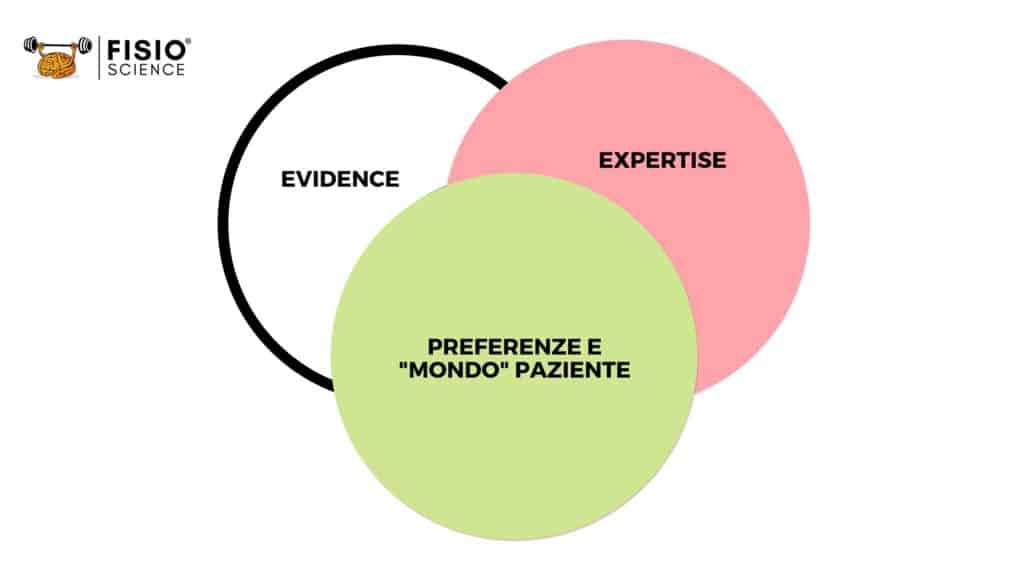
Giunti a questo punto della nostra lunga discussione, vorrei proporre tutto l’elenco di elementi che ritengo siano necessari per la gestione del paziente e per la trasferibilità della guida scientifica che la letteratura ci ha fornito nel corso degli anni.
Ecco gli elementi determinanti della gestione di un paziente suddivisi per tipologia di intervento.
- Esercizio terapeutico.
- parametri dell’esercizio terapeutico tradizionale e dell’esercizio fisico “generale” (frequenza, serie, ripetizioni, volume, riposo e così via);
- parametri dell’esercizio terapeutico nei pazienti con dolore (reattività, after-sensation, parametri di stop dell’esercizio, exercise-induced hyperalgesia, stato di guarigione dei tessuti e così via);
- meccanismi di elaborazione dei sintomi;
- profilo prognostico (ricordiamo, per fare un esempio, le comorbidità o la paura del movimento?);
- alleanza terapeutica (prima costruiamo fiducia, poi informiamo, educhiamo ed “esponiamo” il paziente al nostro intervento):
- livello di attività fisica;
- livello motivazionale;
- livello culturale.
- Terapia manuale.
La terapia manuale, nel 2021, ritrova qualche ragione della propria applicazione in ambito muscoloscheletrico? Sì, senza dubbio. Non è stata messa in discussione l’applicazione della terapia manuale in senso stretto: è stata messa in discussione la logica e la ragione per cui viene proposta ai pazienti, “virando” il focus dall’anatomia e dalla biomeccanica alla neurofisiologia, al contesto, all’alleanza terapeutica e all’esposizione al movimento (51). Il tocco è terapeutico, il tocco è ipo-algesico, il tocco è creazione dell’alleanza terapeutica, il tocco è engagement del paziente… ci pare poco?
Ecco cosa considerare in termini di somministrazione della terapia manuale per un paziente con mal di schiena:
- spiegazione e informazione rispetto al razionale del suo utilizzo e dei suoi limiti;
- esperienze pregresse (successi o fallimenti) della terapia manuale;
- controindicazioni assolute e relative (come ad esempio nell’ambito delle manipolazioni vertebrali);
- tempistiche intra-seduta (prima o dopo l’esercizio come warm-up o cool-down? Durante l’esercizio come facilitazione al movimento? Come unica soluzione per una intera seduta dopo una lunga valutazione per “ingaggiare” il paziente?);
- tempistiche tra le diverse sedute;
- strategie per “svincolare” il paziente “dalle nostre mani”;
- “affiancamento” del contesto;
- strategie contestuali per potenziarne l’effetto terapeutico.
- Self-management.
- educazione al dolore (e in questa pubblicazione ne abbiamo discusso alcuni limiti della sua applicabilità);
- spiegazione del razionale;
- programmazione della gestione domiciliare specifica giornaliera e settimanale (calendario alla mano, se serve);
- strategie comunicative ed educative per incrementare gli aspetti motivazionali;
- strategie per incrementare l’aderenza all’esercizio e la compliance (su questo ci abbiamo speso qualche parola in una revisione sistematica ad hoc);
- tipologia di esercizi (vedi punto 2.).
Appresi tutti gli elementi che ho proposto per trasferire la scienza in pratica e cercare, per quanto possibile, di non dimenticare nulla, voglio insistere su qualcosa di ancora più complesso che, diciamolo, è impossibile da contestualizzare al caso specifico ma che voglio condividere perché, esponendomi personalmente, ritengo sia basilare nella gestione dei pazienti con affezioni muscoloscheletriche e, nella fattispecie, del low back pain.
Ecco alcuni elementi per la gestione di altri aspetti del modello biopsicosociale e che, se vogliamo, possiamo considerare nell’ottica della gestione della persona più in generale.
Hobby
- Carico giornaliero totale;
- Suddivisione del carico giornaliero (mattina, pomeriggio, sera);
- Risposta al carico totale e alla suddivisione del carico giornaliero;
- Carico settimanale totale;
- Carico settimanale “frazionato” (se necessario);
- Risposta al carico settimanale totale e “frazionato”;
- Modifica degli hobby (riduzione delle attività aggravanti, riduzione del tempo speso nell’esecuzione di attività aggravanti e risposta sintomatologica a tali variazioni).
Lavoro
- Carico giornaliero totale;
- Suddivisione del carico giornaliero (se possibile) o modifcia del lavoro;
- Risposta sintomatologica ai punti precedenti;
- Carico settimanale totale;
- Medesimi aspetti precedenti affrontati per gli hobby.
Sport
- Stesso ragionamento per lavoro e hobby;
- Modifica degli esercizi, modifica del carico (volume, intensità, frequenza o altro), modifica della programmazione totale degli allenamenti;
- Inserimento del riscaldamento;
- Inserimento di allenamenti intervallari;
- Inserimento di giorni di riposo o riduzione delle ore di allenamento giornaliero o settimanali totali;
- Risposta sintomatologica a tali modifiche.
Vita privata
- Attività quotidiane frequenti;
- Attività quotidiane non frequenti;
- Adempimenti sociali e familiari saltuari o frequenti;
- Esigenze personali dal punto di vista familiare, fisico o sociale.
Medicina del dolore
La Medicina del dolore ritrova la ragione della propria applicazione nell’ambito del low back pain? Assolutamente si. Ma come inserire il nostro ruolo? A oggi, la scienza non ha chiare risposte rispetto alle tempistiche di collaborazione e inter-dipendenza tra medicina del dolore e fisioterapia, almeno nello specifico.
Ecco cosa ritengo sia essenziale considerare, dando per scontato vi sia una solida collaborazione inter-disciplinare, quando il paziente si sottopone anche a interventi algologici:
- tempistiche post intervento algologico (giorni o settimane trascorsi tra la somministrazione dell’intervento e la nuova presa in carico);
- risposta al trattamento algologico (giorni o settimane);
- controindicazioni alla terapia manuale o all’esercizio terapeutico post-intervento algologico se presenti;
- elementi di attenzione per la somministrazione dell’intervento fisioterapico in funzione dei farmaci somministrati al paziente;
- stratificazione della prognosi in funzione della risposta al trattamento algologico;
- programmazione del nostro intervento in funzione della risposta al trattamento algologico.
Conclusioni
Il low back pain è l’affezione muscoloscheletrica più comune al mondo ed è molto probabile che il nostro telefono squilli o il citofono del nostro studio suoni e che alla porta vi sia un paziente con questa condizione clinica. Allo stesso tempo, sappiamo anche che è una condizione non life threatening ma che ha un’impatto devastante sulla disabilità e, quindi, sulla qualità della vita delle persone. Abbiamo un imponente mole di letteratura scientifica a sostegno delle modalità di gestione più appropriate e abbiamo, spero davvero, compreso quali sono alcuni degli elementi determinanti per “destreggiarci” nella nostra pratica clinica in funzione degli aspetti più rilevanti del mondo biopsicosociale e del dominio evidence di evidence-based practice. Una sola ammonizione: non siamo aderenti alle Linee Guida e i pazienti non vengono gestiti piuttosto male (e oltretutto cronicizzano sempre di più). È tempo di cambiare direzione e gestire il paziente, non il low back pain.
-
- Burton AK. European guidelines for prevention in low back pain. COST B13 Working Group. 2004: 1-53.
- Koes B.W. et al. Diagnosis and treatment of low back pain. 2006 Jun 17; 332(7555): 1430–1434.
- Blyth, F. M., Briggs, A. M., Schneider, C. H., Hoy, D. G., & March, L. M. (2019). The Global Burden of Musculoskeletal Pain—Where to From Here? American Journal of Public Health, 109(1), 35–40.
- GBD 2017 Disease and Injury Incidence and Prevalence Collaborators (2017). Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990–2017: a systematic analysis for the Global Burden of Disease Study 2017. The Lancet, 392: 1789-858.
- Artus, M., Holt, T. A., & Rees, J. (2014). The painful shoulder: an update on assessment, treatment, and referral. British Journal of General Practice, 64(626), e593– e595.
- Klintberg, I. H., Cools, A. M. J., Holmgren, T. M., Holzhausen, A.-C. G., Johansson, K., Maenhout, A. G., Moser, J. S., Spunton, V., & Ginn, K. (2014). Consensus for physiotherapy for shoulder pain. International Orthopaedics, 39(4), 715– 720.
- Adamson, J. (2006). Prevalence and risk factors for joint pain among men and women in the West of Scotland Twenty-07 study. Annals of the Rheumatic Diseases, 65(4), 520–524
- Hoy, D., et al., The global burden of low back pain: estimates from the Global Burden of Disease 2010 study. Ann Rheum Dis, 2014. 73(6): p. 968-74.
- Scott, N.A., C. Moga, and C. Harstall. Managing low back pain in the primary care setting: the know-do gap. Pain Res Manag, 2010. 15(6): p. 392-400.
- Da Silva, T., et al., Risk of Recurrence of Low Back Pain: A Systematic Review. J Orthop Sports Phys Ther, 2017. 47(5): p. 305-313.
- Institute of Medicine (US) Committee on Advancing Pain Research, Care, and Education., Relieving Pain in America: A Blueprint for Transforming Prevention, Care, Education, and Research. 2011, Washington DC: National Academy of Sciences.
- Kawi J. Chronic low back pain patients’ perceptions on self-management, self-management support, and functional ability. Pain Manag Nurs 2014; 15:258–64
- Padraig MacNeela et al. Experiences of chronic low back pain: a meta-ethnography of qualitative research. Health Psychol Rev. 2015;9(1):63-82.
- Young, A. E., Wasiak, R., Phillips, L., & Gross, D. P. (2011). Workers’ perspectives on low back pain recurrence: “It comes and goes and comes and goes, but it’s always there.” Pain, 152(1), 204–211.
- Lynn D Bardin et al. Diagnostic triage for low back pain: a practical approach for primary care. Med J Aust . 2017 Apr 3;206(6):268-273.
- Sherri Weiser et al. Triage for nonspecific lower-back pain. Clin Orthop Relat Res . 2006 Feb;443:147-55.
- Meagan S Blackburn et al. Physiotherapy-led triage clinic for low back pain. Aust Health Rev . 2009 Nov;33(4):663-70.
- R M Secor. Rapid triage assessment of low back pain. J Emerg Nurs . Jan-Feb 1983;9(1):17-20.
- Muhammad Alrwaily et al. Treatment-Based Classification System for Low Back Pain: Revision and Update. Phys Ther . 2016 Jul;96(7):1057-66.
- Paul Campbell et al. Prognostic Indicators of Low Back Pain in Primary Care: Five-Year Prospective Study. Pain J Pain. 2013 Aug; 14(8): 873–883.
- Jaana H. et al. Risk and Prognostic Factors of Low Back Pain Repeated Population-based Cohort Study in Sweden. SPINE: September 1, 2019 – Volume 44 – Issue 17 – p 1248-1255.
- Nieminen, Linda Karoliina et al. Prognostic factors for pain chronicity in low back pain: a systematic review. PAIN Reports: Volume 6 – Issue 1 – p e919.
- Adrian Traeger et al. STarT Back Screening Tool. J Physiother . 2013 Jun;59(2):131.
- Debra A Dunstan et al. Does the Orebro Musculoskeletal Pain Questionnaire predict outcomes following a work-related compensable injury? Int J Rehabil Res . 2005 Dec;28(4):369-70.
- Nordin M, Hiebert R, Pietrek M, Alexander M, Crane M, Lewis S: Association of comorbidity and outcome in episodes of nonspecific low back pain in occupational populations. J Occup Environ Med 2002, 44(7):677-84.
- Engel CC, Von Korff M, Katon WJ: Back Pain in Primary-Care: Predictors of High Health-Care Costs. Pain 1996, 65:197-204.
- Pincus T, Burton AK, Vogel S, Field AP: A systematic review of psychological factors as predictors of chronicity/disability in prospective cohorts of low back pain. Spine 27(5):E109-20. 2002 Mar 1;
- Valat JP, Goupille P, Vedere V: Low back pain: risk factors for chronicity. Rev Rhum Engl Ed 1997, 64(3):189-94
- Debra P Ritzwoller et al. The association of comorbidities, utilization and costs for patients identified with low back pain. BMC Musculoskeletal Disorders volume 7, Article number: 72 (2006).
- A L Buchman. Side effects of corticosteroid therapy. J Clin Gastroenterol. 2001 Oct;33(4):289-94.
- Shaw WS, van der Windt DA, Main CJ, Loisel P, Linton SJ. Early patient screening and intervention to address individual-level occupational factors (“blue flags”) in back disability. J Occup Rehabil. 2009;19(1):64–80.
- Charlotte Post Sennehed et al. “Blue flags”, development of a short clinical questionnaire on work-related psychosocial risk factors – a validation study in primary care. BMC Musculoskeletal Disorders volume 18, Article number: 318 (2017).
- Chris J Main et al. Psychologically informed practice for management of low back pain: future directions in practice and research. Phys Ther . 2011 May;91(5):820-4.
- Jan Hartvigsen et al. What low back pain is and why we need to pay attention. Lancet . 2018 Jun 9;391(10137):2356-2367.
- Pincus T, Kent P, Bronfort G, Loisel P, Pransky G, Hartvigsen J. Twenty-five years with the biopsychosocial model of low back pain-is it time to celebrate? A report from the twelfth international forum for primary care research on low back pain. 2013;38(24):2118–23.
- Arnold LM, Hudson JI, Keck PE, Auchenbach MB, Javaras KN, Hess EV. Comorbidity of fibromyalgia and psychiatric disorders. J Clin Psychiatry 2006;67(8):1219–1225. PubMed PMID: 16965199.
- Generaal E, Vogelzangs N, Penninx BW, Dekker J. Insomnia, sleep duration, depressive symptoms, and the onset of chronic multisite musculoskeletal pain. Sleep 2017 1;40(1). PubMed PMID: 28364456.
- Leung L. Pain catastrophizing: an updated review. Indian J Psychol Med 2012;34(3):204–217. PubMed PMID: 23441031. Pubmed Central PMCID: 3573569.
- Eisenberger NI. The pain of social disconnection: examining the shared neural underpinnings of physical and social pain. Nat Rev Neurosci. 2012;13(6):421–34.
- Sturgeon JA, Dixon EA, Darnall BD, Mackey SC. Contributions of physical function and satisfaction with social roles to emotional distress in chronic pain: a collaborative health outcomes information registry (CHOIR) study. Pain. 2015;156(12):2627–33.
- Michael L. Meier et al. Neural Correlates of Fear of Movement in Patients with Chronic Low Back Pain vs. Pain-Free Individuals. Front Hum Neurosci. 2016; 10: 386.
- Lawrence Leung. Pain Catastrophizing: An Updated Review. Indian J Psychol Med. 2012 Jul-Sep; 34(3): 204–217.
- Gracely RH et al. Pain catastrophizing and neural responses to pain among persons with fibromyalgia. Brain. 2004.
- Siobhán Stynes et al. Classification of patients with low back-related leg pain: a systematic review. BMC Musculoskelet Disord. 2016; 17: 226.
- Kika Konstantinou et al. The impact of low back-related leg pain on outcomes as compared with low back pain alone: a systematic review of the literature. Clin J Pain. 2013 Jul;29(7):644-54.
- Sarah A Harrisson et al. Neuropathic Pain in Low Back-Related Leg Pain Patients: What Is the Evidence of Prevalence, Characteristics, and Prognosis in Primary Care? A Systematic Review of the Literature. J Pain . 2017 Nov;18(11):1295-1312.
- Low back pain and sciatica in over 16s: assessment and management. 2020.
- Barbari Valerio, Niccolò Ramponi. Scienza e Clinica del Dolore. Un approccio basato sulle moderne neuroscienze. FisioScience Editore – Edizioni FisioScience. 2020.

