Mal di schiena: possiamo essere specifici?
Ecco una guida per il fisioterapista sulla valutazione e gestione del paziente con mal di schiena.

Il mal di schiena è certamente una bestia complessa e, se vogliamo parlare di questa parte del corpo in particolare, possiamo dire che il dolore lombare sia il kraken* di tutti i disordini muscoloscheletrici. Nel 2018 è stata la causa principale di disabilità globale e ha dominato la classifica per circa 30 anni (James et al., 2018).
La domanda è: perché?
Del dolore lombare cronico (Chronic Low Back Pain, CLBP) è stato detto che è “enigmatico, a causa dell’assenza di chiarezza eziologica” e “che quando ci confrontiamo con un sintomo inspiegato come il LBP dovremmo pensare a una diversa strategia” (Eriksen; 2013). Come evidenziano gli autori, quando non si possono fornire collegamenti causali con una patologia, la gestione biomedica per la riduzione del dolore è spesso inefficace.
In ogni caso, ci sono clinici che sfidano queste affermazioni, sostenendo che strutture pato-anatomiche possano essere riconosciute come causa specifica del dolore alla schiena. In particolare, il disco intervertebrale, le faccette articolari e l’articolazione sacro-iliaca (M. J. Hancock; 2007). Per di più, ci sono procedure diagnostiche che possono confermare che queste strutture siano la sorgente del dolore.
Quindi, riguardo alla persona che ha mal di schiena, questo può portare a un significativo enigma: come può qualcosa che si sente localizzato in modo così specifico (il dolore) nel corpo non essere correlato a una struttura nella stessa area? Questa è la sfida che tutti i clinici affrontano, specialmente nel caso di LBP non specifico, ed è questo argomento che vorrei approfondire e condividere in questo blog.
Il LBP può essere classificato in due modi: specifico e non specifico.
Mal di schiena o Low Back Pain specifico (SLBP)
Rientrano nel mal di schiena specifico tutte quelle condizioni in cui è definibile la causa del dolore. Tra le più importanti abbiamo:
- patologia severa; questa categoria include infezioni, trauma, cancro, malattie vascolari (aneurisma), malattie infiammatorie, sindrome della cauda equina ecc., e richiedono un referral immediato al team medico;
- patologia neuropatica; qualsiasi condizione di coinvolgimento del nervo che rifletta sintomi radicolari o radicolopatia. Con una diagnosi appropriata, può essere gestita conservativamente o con interventi sul dolore, mentre in alcuni casi è richiesto l’intervento chirurgico.
Mal di schiena o Low Back Pain non specifico (NSLBP)
Definito come mal di schiena non attribuibile a una causa nota, o la cui causa pato-anatomica** non può essere determinata e può includere tutte le strutture dei tessuti molli all’interno e attorno alla colonna (Maher, 2017).
Riguardo all’ultima parte, sembra esserci un’area di controversie fra i clinici. Per questo motivo, per capire le cause del disaccordo, voglio tentare di approfondire tre argomenti:
- la valutazione delle varie evidenze a proposito del low back pain non specifico;
- le opinioni dei pazienti che si riflettono nell’evidenza qualitativa;
- le opinioni dei clinici dai social media e le evidenze che le supportano.
Valutazione dell’evidenza sul Low Back Pain non specifico (NSLBP)
Il mal di schiena aspecifico è un problema caratterizzato da molte controversie (ammetto di non aver mai usato il termine direttamente con i pazienti). C’è una divisione fra i clinici che discutono sul fatto che la causa del mal di schiena sia diagnosticabile (l’indagine delle ricerche che affermano la specificità del mal di schiena sarà approfondita in seguito), ma prima di affrontare questo argomento, è di particolare importanza discutere le ragioni dell’esistenza del termine Low Back Pain non specifico.
L’accordo sul low back pain come sintomo più che come malattia è stato discusso da molti articoli scientifici (Balagué, 2012; Booth, 2017; Hartvigsen, 2018; Maher, 2017), questo suggerisce che il dolore alla schiena sia il risultato di qualcosa che è malato e che porta a sviluppare sintomi, piuttosto che suggerire che sia la malattia stessa.
Al contrario, è stato discusso recentemente che il low back pain non specifico, assieme ad altre condizioni di dolore persistente, sia una malattia a sé stante e parte di un sottogruppo di problemi di dolore cronico chiamato dolore cronico primario.
“A disease in its own right in that the new pain descriptor ‘nociplastic’ pain is understood to describe some of the underlying mechanisms” (Treede, 2018).
Dagli anni 40 fino agli anni 80, il disco intervertebrale diventò il target del trattamento, essendo considerato la principale causa del low back pain (Allan, 1989; Lutz, Butzlaff, 2003; Maharty, 2012). Tecnologie come gli RX, la risonanza magnetica e la tomografia computerizzata fornirono ai clinici una maniera rivoluzionaria di guardare all’interno del corpo per identificare una patologia, e quindi il pendolo oscillò verso la fiducia nei confronti dei risultati della tecnologia diagnostica rispetto che al giudizio clinico (Allan, 1989; Lutz, 2003; Maharty, 2012).
Nonostante questa abilità di vedere all’interno del corpo, i trial clinici che utilizzano imaging diagnostico hanno identificato come possa essere comune avere una patologia asintomatica (Brinjikji, 2015; D. Chou, 2011; Nakashima, 2015). Anche andando indietro fino agli anni ’40 e ’50, la ricerca ha identificato segni di patologia asintomatici soprattutto negli adulti e negli anziani (Allan, 1989; Lutz, 2003).
L’ideologia dietro a questo pensiero risultò in una comprensione del corpo con gli stessi criteri con cui si valuta una macchina (Loftus, 2011), applicando i principi dell’ortopedia strutturale e della biomeccanica per giustificare un’ipotesi di correlazione fra dolore e patologia (Allan, 1989). Il fallimento del modello biomedico nel fornire collegamenti di causa fra dolore e patologia e un simultaneo aumento nella disabilità e del tasso di dolore persistente è sfociato nella genesi del low back pain non specifico.
Evidenza qualitativa del Low Back Pain
Esiste una vasta ricerca sui meccanismi pato-anatomici del low back pain, ma per comprendere il mal di schiena dobbiamo prima valutare e comprendere come esso influisca sull’individuo.
Nella sezione precedente ho parlato di alcune ragioni riguardo alle carenze nell’ottenere una diagnosi specifica del mal di schiena. Il dolore è un fenomeno multidimensionale e valutare il mal di schiena al di là del ragionamento pato-anatomico significa considerare l’esperienza di chi vive con il dolore.
Spesso, nel low back pain c’è un accordo comune sul fatto che le presentazioni pato-anatomiche siano presumibilmente il risultato di un danno o di un carico ripetuto come il sollevamento di pesi. La postura, come il piegarsi e sollevare, sono termini strettamente correlati al mal di schiena. L’opinione pubblica della letteratura di ricerca indicherebbe inoltre che una buona postura è molto importante per proteggere la schiena (Darlow B., 2014).
Nello studio di Darlow si fa riferimento a una ricerca simile che è stata condotta in altri Stati sulle attitudini delle persone riguardo il mal di schiena. I partecipanti sono stati intervistati a proposito delle loro attitudini e credenze. Molto interessanti sono state le seguenti affermazioni e la corrispondente percentuale di soggetti che si trovano d’accordo con esse.
Le affermazioni “piegarsi fa male alla schiena” (punteggio 59,3), “una buona postura è importante per proteggere la schiena” (98,7) e “sollevare oggetti senza piegare le ginocchia non è sicuro per la schiena” (93,5) hanno dimostrato credenze particolarmente forti. Inaspettatamente, un’affermazione successiva dello studio di Darlow, ovvero “per trattare efficacemente il mal di schiena, devi sapere esattamente cosa non va”, ha riscontrato l’86,2% di accordo. Questo ha senso, perché naturalmente le persone vogliono sapere cosa non va in loro.
I punteggi nell’articolo di Darlow del 2014 erano simili a quelli eseguiti in altri Stati. Questo suggerisce che tali credenze sono uniformi nella società globale.
È interessante notare che mentre la “postura” e il “piegarsi e sollevare pesi” indicati dallo studio di Darlow siano identificati come immagini negative per la schiena, le evidenze pubblicate (dal lontano 1965) suggeriscono che piegare le ginocchia prima della schiena non sia maggiormente protettivo per la colonna (Davis, 1965; Potvin, 1991; Veres, 2010) e che fornendo informazioni su quella che storicamente è intesa come “buona postura” potrebbe portare alla credenza che sollevare pesi usando altre strategie sia pericoloso (Caneiro, 2018; Darlow, 2014).
Nella sua sintesi qualitativa “Esplorare l’esperienza del CLBP”, Samantha Bunzli ha identificato tre temi che descrivano l’esperienza del mal di schiena cronico: ‘la costruzione sociale del CLBP, l’impatto psicosociale della natura non prevedibile e onnipresente del dolore e le strategie impiegate per gestire il dolore e proteggersi dall’assalto a se stessi’ (Bunzli, 2013). Il suo articolo continua dicendo che l’esperienza del mal di schiena cronico ‘potrebbe essere concettualizzata come una sospensione biografica’, a significare che gli individui che vivono con questa problematica sono in uno stato di animazione sospesa, la loro vita è vista come se il pulsante pausa fosse stato premuto sulla traccia video, e solo una volta raggiunta l’assenza di dolore si potrebbe ricominciare a vivere.
Con così tanta enfasi sulla correlazione fra dolore e patologia come parte del ragionamento biomedico, sembra ingiusto da parte dei professionisti sanitari il non considerare i più ampi fattori contestuali di una cornice biopsicosociale.
Ci sono due brevi punti che vorrei evidenziare qui:
- 1) l’impatto che i professionisti sanitari orientati verso un modello biomedico possono avere sui pazienti con mal di schiena (Darlow, 2013; Domenech, 2011);
- 2) la scorretta rappresentazione del modello biopsicosociale (BPS).
Alcuni studi accusano che sia stato dimenticato il bio (Mark J. Hancock, 2011) a causa della svolta verso la ricerca psicosociale o che l’approccio biopsicosociale sia stato capito e applicato male (Pincus, 2013).
Risponderei che c’è continua ricerca all’interno delle professioni biomediche, e che abbiamo fatto pochissima strada dall’articolo iniziale di Gordon Waddel intitolato “Un nuovo modello clinico per il trattamento del LBP” (Waddell, 1987). Per questo sembrerebbe ragionevole allargare le nostre prospettive più verso la ricerca qualitativa, su come comunicare con i nostri pazienti e capire cosa rappresenta in realtà il bio nel modello BPS, ovvero la fisiologia, i meccanismi biocomportamentali e la personificazione.
Mal di schiena: cos’hanno da dire i social media?
Sono sicuro che la maggior parte di chi sta leggendo sarà d’accordo che il low back pain sia un argomento di discussione molto popolare sui social media. Una recente conversazione su Twitter è durata più di 5 settimane! Questo ha anche portato a ogni tipo di opinione, credenza, bias, attacchi personali e qualche deliberata presa in giro.
Tutto sommato, la conversazione è stata ragionevolmente civile e rispettosa. Così, per questa sezione finale ho deciso di considerare parte della discussione avuta sui social media riguardo l’affidabilità clinica nei confronti del riconoscimento di strutture specifiche come causa di mal di schiena.
Andiamo al punto, c’è una forte argomentazione a favore della capacità di identificare la causa patoanatomica del low back pain non specifico (Tabella 1). Molti articoli hanno evidenziato la prevalenza di strutture specifiche come sorgente del dolore. Più comunemente, esse includono il disco intervertebrale, le articolazioni faccettarie e l’articolazione sacro iliaca. Una selezione di articoli è stata identificata qui sotto.
| Titolo dell’articolo | Autori | % di prevalenza della struttura |
| Systematic review of tests to identify the disc, SIJ or facet joint as the source of low back pain | (M. J. Hancock et al., 2007) | 39% = Disco
15% = Faccette articolari 13% = Articolazione Sacro-iliaca |
| Pain Originating from the Lumbar Facet Joints | (van Kleef et al., 2010) | 5% – 15% = Faccette articolari |
| Pathomechanisms of discogenic low back pain in humans and animal models | (Ohtori, Inoue, & Miyagi, 2015) | 39% – 42% = Disco |
| Mechanisms of low back pain: a guide for diagnosis and therapy | (Allegri et al., 2016) | 39% = Disco
30% = Faccette articolari 10% – 62% = Articolazione Sacroiliaca, dipendentemente dalla selezione del blocco |
| What Is the Source of Chronic Low Back Pain and Does Age Play a Role? | (DePalma, Ketchum, & Saullo, 2011) | 42% = Disco
31% = Faccette articolari 18% = Articolazione Sacroiliaca |
È generalmente accettato, in campo accademico e clinico, che l’affidabilità dell’identificazione di strutture dolenti utilizzando l’imaging sia scarsa. L’imaging non fornisce al clinico l’abilità di discriminare se una struttura generi dolore o sia asintomatica (Figura 3).
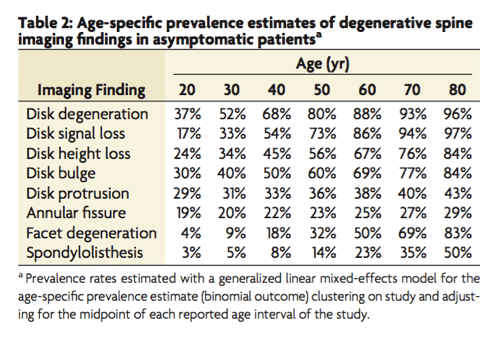
Il problema è che è più difficile spiegare perché c’è il dolore quando non si trova una relazione con un tessuto. Questo ha anche portato a qualche dibattito che accusava i clinici di essere colpevoli di nichilismo diagnostico (DePalma, 2015). La mia opinione in risposta a ciò è che tali clinici, nel campo del low back pain non specifico, non suggeriscono che non vi sia niente a provocarlo, bensì che non sia possibile accertare una singola causa riconoscibile.
Come si può identificare una struttura tissutale come causa del dolore?
La risposta è che non si può. Potremmo dire che i tessuti sono, a un certo punto, una fonte di nocicezione (ovvero la trasmissione di informazione nociva), ma il dolore è un’esperienza umana. Come già detto in precedenza, l’imaging è un metodo, ma non è affidabile. Le alternative attuali includono i blocchi per le faccette articolari e per la sacro-iliaca (Bogduk, 2004). Per il disco intervertebrale esiste invece una procedura chiamata discografia.
Discografia provocativa
Una procedura di discografia mira a identificare il disco intervertebrale come sorgente del dolore (dolore discogenico). È una procedura invasiva, il che vuol dire che lo specialista inserirà un ago nella colonna dell’individuo al livello che si presume sia la sorgente dei sintomi.
Una volta che il disco selezionato è localizzato (la procedura è svolta con imaging concomitante) una soluzione di contrasto è iniettata nel disco portando a un aumento della pressione nel suo interno. È questo aumento di pressione che si dice riproduca il dolore del soggetto e si correli con il fatto che il disco sia la fonte del dolore. Il mezzo di contrasto aiuta anche a identificare lo stato dell’interno del disco, inferendo che se la soluzione si sparge nell’aspetto esterno allora ci potrebbe essere un’interruzione interna della struttura.
Si ottiene la conferma di ciò se l’iniezione di un disco adiacente non provoca dolore, e può essere fatta la diagnosi risultante che il disco affetto sia dunque la fonte dei sintomi (Laslett, 2005).
Mal di schiena: trattamento conservativo
In aggiunta all’identificazione del disco come fonte del dolore, i protocolli di cure conservative sono stati sviluppati proponendo movimenti ripetuti o sostenuti che portano a una rapida riduzione dei sintomi periferici (alla gamba) associati al mal di schiena. Ci si riferisce a questo fenomeno clinico con il nome di centralizzazione o fenomeno di centralizzazione (McKenzie, 2003). Per di più, nel 2005, Laslett ha appurato che con l’applicazione del protocollo di movimento McKenzie, in relazione agli standard di riferimento concordati, se ci fosse una preferenza direzionale c’è un 90% di specificità sul disco come fonte del dolore.
Dato che una serie di articoli sostiene il valore prognostico della discografia (Bogduk, 2004; DePalma, 2011; Depalma, 2011; Laslett, 2005) e l’utilizzo del protocollo di movimento Mckenzie per determinare un dolore discogenico (Donelson,1991; Laslett, 2005; Werneke, 2001; Werneke,1999), sarebbe appropriato:
- valutare l’evidenza a proposito della discografia lombare;
- valutare l’evidenza a proposito della diagnosi e della terapia meccanica come metodo di identificazione di dolore discogenico.
Mal di schiena: la discografia è un metodo affidabile per determinare il dolore discogenico?
La discografia provocativa (DP) è stata considerata il “procedimento più specifico per diagnosticare LBP discogenico” (Manchikanti, 2018). L’International Society of Spine raccomanda 4 criteri per definirlo:
- la stimolazione del disco sospettato deve indurre un dolore coerente;
- il dolore deve essere almeno 7/10 sulla NPRS;
- il dolore è provocato da meno di 50 psi (pound per square inch) in più rispetto alla pressione di apertura;
- la stimolazione di almeno un disco adiacente non deve indurre dolore (Willems, 2014).
Comunque, i criteri sopraelencati sono stati criticati a causa dei ritrovamenti di falsi positivi durante la procedura, come il fatto che il dolore sia un’esperienza soggettiva e a causa delle alte pressioni provocative (più di 50 psi). È stato infatti dimostrato che una pressione sopra i 50 psi provochi dolore anche in dischi asintomatici (Willems, 2014). Per di più, la discografia provocativa è stata associata a discite post-discografia (Willems, 2014) e a un’accelerazione della malattia degenerativa del disco (Cuellar, 2016). Per finire, gli standard di riferimento disponibili sono considerati inaffidabili (Willems, 2014) e gli stessi standard di riferimento potrebbero essere soggetti a bias significativi che influiscono sull’accuratezza diagnostica delle procedure (Reitsma, 2009).
Diagnosi e terapia meccanica
La diagnosi e terapia meccanica (Mechanical Diagnosis and Therapy, MDT) è un metodo popolare fra i fisioterapisti per la diagnosi e il trattamento del dolore lombare e cervicale. Originariamente sviluppato da Robin McKenzie, tale approccio classifica i sintomi riportati dai pazienti in sottogruppi basati sui ritrovamenti della valutazione.
Assieme a un’anamnesi soggettiva, i clinici svolgono test neurologici e valutano deficit di movimento e modificazioni dei sintomi attraverso la valutazione del movimento ripetuto e delle posture sostenute. I tre sottogruppi meccanici della MDT includono il disequilibrio, la disfunzione e le sindromi posturali. Un altro sottogruppo considera problematiche di causa non meccanica, patologie severe, problemi post-chirurgici, spondilolisi e spondilolistesi o dolore cronico.
L’intento della MDT è far provare al paziente, attraverso l’utilizzo di movimenti ripetuti, una centralizzazione dei sintomi dalla periferia a localizzazioni più centrali, vicine all’area che si sospetta sia la fonte dei sintomi. In base alla storia soggettiva e alla valutazione, se con uno specifico movimento sono riferiti sintomi in diminuzione si dice che c’è una preferenza direzionale***. Alcuni studi hanno identificato che la maggior parte degli individui dimostrano una preferenza direzionale in estensione (Donelson, 1991; Wernek, 2003), e uno studio la riporta nell’83%dei casi. È interessante che alcuni individui dimostrino una preferenza direzionale in flessione (attorno al 7%).
Per di più, uno studio di Laslett (2005) ha riportato che in relazione agli standard di riferimento della discografia provocativa “la centralizzazione osservata durante una valutazione McKenzie di movimento ripetuto (che ha come scopi principali di determinare la preferenza direzionale e raggiungere un fenomeno di centralizzazione) ha una specificità dell’89% in pazienti con disabilità severe e fra i pazienti senza disabilità o stress severi è del 100%. In ogni caso, in presenza di severa disabilità, la specificità è ridotta al 80%”.
Per questo motivo, può essere affermato che una maggioranza di partecipanti nello studio di Laslett avesse una preferenza direzionale verso l’estensione. Ciò che non è chiaro è il numero dei partecipanti allo studio destinati ai gruppi a rischio, stress depressivo e stress somatico come indicato dal Distress and Risk Assessmente Method (DRAM )(Main, 1992).
Per di più, Laslett e McDonald (2005) hanno indagato se si potesse creare un accordo fra un fisioterapista che usa MDT e un radiologo che usa varie procedure diagnostiche invasive. La domanda che effettivamente ci si pone è se un fisioterapista che usa MDT come metodo diagnostico sia affidabile se comparata agli standard di riferimento degli studi di imaging con discografia provocativa, blocchi articolari di faccette, sacroiliaca e anca, e infiltrazioni epidurali. È importante riconoscere che (in accordo con le evidenze) non sembra che esista uno standard di riferimento formale per la discografia (Bogduk, 2013).
Basandosi sulle diagnosi secondo gli standard di riferimento****/opinione degli esperti, la possibilità di un fisioterapista di indovinare la diagnosi è del 13%. I risultati riportano che l’accordo generale sulla base della probabilità era fra il 32 e il 57%. L’uso della statistica Kappa di Cohen è servito a determinare l’accordo fra le diagnosi fisioterapiche e le diagnosi secondo gli standard di riferimento. Il punteggio della Kappa era 0.31, che denota un range di accordo da minimo a discreto (McHugh, 2013; Viera, 2005).
Mentre ci sono forti difese del metodo McKenzie, penso che quello che ciò ci dimostra è che sia una grande sfida identificare con certezza che una specifica struttura sia la sorgente del dolore. Non era mia intenzione essere troppo critico sul lavoro di Laslett, dato che deve essere lodato per il suo impegno verso un metodo che è veramente la pietra d’angolo della pratica della fisioterapia muscoloscheletrica per il mal di schiena.
Comunque, ci sono molte questioni che sorgono dalla lettura e interpretazione di questa estesa lista di ricerche. Quindi, senza andare nei dettegli chiuderò questo articolo lasciando una serie di punti su cui riflettere.
- Che relazione c’è fra la nocicezione e la meccano-sensibilità? Una proporzione di Meccanocettori ad Alta soglia può essere descritta come Nocicettori (Dean, 2013).
- Quali cambiamenti biochimici ci sono all’interno dei neuroni sensoriali nel ganglio della radice dorsale come risultato del rilascio prolungato di mediatori infiammatori, che risultano in un abbassamento della soglia di attivazione e nell’aumento dell’ipereccitabilità? (Edgar, 2007; Schmid, 2013).
- Il mal di schiena cronico relativo a un disco degenerato è una forma di dolore viscerale dovuto al fatto che le afferenze nocicettive siano situate vicine ad esso e si comportino come afferenze simpatiche? (Edgar, 2007).
- Che associazione c’è fra meccanocettori, propriocettori e nocicettori? È da considerare la recente ricerca di Stanton (2017) e le revisioni sull’argomento di Moseley (2015).
- I comportamenti da dolore e l’alta proporzione di mal di schiena cronico dimostrano una paura delle attività basate sulla flessione? (Vlaeyen., 2013).
- La recente identificazione dei descrittori del dolore nociplastico riflette un cambiamento nella funzione delle vie del dolore? (Eva et al., 2016).
- Dove mettiamo il contesto nella MDT?
Per riassumere
Il mal di schiena è complicato, nonostante ci siano clinici che preferiscono far parte del campo “specifico”, dobbiamo considerare che ci sono molteplici fattori coinvolti nella relazione terapeutica fra clinico e paziente che possono influire sul risultato (Ferreira, 2013).
Ci sono delle sfide per quanto riguarda l’imaging diagnostico e i sistemi di classificazione come l’MDT a causa delle loro limitazioni e dei molteplici fattori associati al mal di schiena cronico (Rabey, 2015). Questo può anche portare a difficoltà nel determinare i risultati del trattamento in persone con mal di schiena (Rabey, 2017).
Quello che si può dire è che sappiamo molto di più di come qualcosa così complesso come il LBP (senza considerare la sua classificazione) possa essere gestito. Per i fisioterapisti, utilizzare la conoscenza che ci viene da Mckenzie e Laslett è probabilmente benefico e utile ad un certo punto del percorso di una persona, nonostante possa non essere adatto per tutti e potrebbe anche non essere migliore di altri trattamenti simili (Lam, 2018).
Questo non è un tentativo di non considerare il fatto che le persone vogliano sapere il perché del loro dolore e cosa non vada in loro. In maniera importante, una domanda che tutti i clinici dovrebbero considerare quando si interfacciano con casi complessi è: “perché questa persona si presenta così in questo momento?”
Grazie!
Prima di tutto, se hai letto fino a questo punto mi congratulo con te! Ho semplicemente discusso parte della letteratura a proposito dell’affidabilità nell’identificare una specifica struttura tissutale come sorgente del dolore.
Spero che questo blog abbia stimolato pensieri, domande e anche confutazioni, dato che sono sempre disponibile a imparare.
Grazie per aver letto.
-
*Kraken
Il Kraken è forse il più grande mostro mai immaginato dall’umanità. Nel folclore nordico, si diceva che popolasse i mari dalla Norvegia all’Islanda e fino alla Groenlandia. http://theconversation.com/the-real-life-origins-of-the-legendary-kraken-52058
** Pato-anatomico
Il termine ‘pato-anatomico’ significa essenzialmente che una struttura (spesso un organo o tessuto) nel corpo è malata e all’interno del campo muscolo-scheletrico si presume che spieghi la sorgente o la causa del dolore o della disfunzione dell’individuo. Per questo, ciò vorrebbe dire anche che c’è un consenso generale su cosa sia considerata l’apparenza normale di tessuti o organi.
***Preferenza direzionale
Una preferenza direzionale è definita come il movimento ripetuto che produce la centralizzazione o l’abolizione o diminuzione dei sintomi, o un aumento nel range di movimento ristretto.
****Standard di riferimento
I ricercatori usano il miglior metodo disponibile per determinare la presenza o l’assenza delle condizioni target, e tale metodo si chiama ‘standard di riferimento’ piuttosto che ‘gold standard’.
-
Allan, D. B., & Waddell, G. (1989). Mechanisms of low back pain: a guide for diagnosis and therapy. F1000Research.
Balagué, F., Mannion, A. F., Pellisé, F., & Cedraschi, C. (2012). Non-specific low back pain. The Lancet, 379(9814), 482–491. https://doi.org/10.1016/S0140-6736(11)60610-7
Bogduk, N. (2004). Management of chronic low back pain. The Medical Journal of Australia, 180.
Bogduk, N., Aprill, C., & Derby, R. (2013). Lumbar Discogenic Pain: State-of-the-Art Review. Pain Med.,14, 813–836. Retrieved from https://academic.oup.com/painmedicine/article-abstract/14/6/813/1858109
Booth, J., Moseley, G. L., Schiltenwolf, M., Cashin, A., Davies, M., & Hübscher, M. (2017). Exercise for chronic musculoskeletal pain: A biopsychosocial approach. Musculoskeletal Care, (April). https://doi.org/10.1002/msc.1191
Brinjikji, W., Luetmer, P. H., Comstock, B., Bresnahan, B. W., Chen, L. E., Deyo, R. A., … Jarvik, J. G. (2015). Systematic literature review of imaging features of spinal degeneration in asymptomatic populations. AJNR. American Journal Of Neuroradiology, 36(4). https://doi.org/10.3174/ajnr.A4173
Bunzli, S., Watkins, R., Smith, A., Schutze, R., & O’Sullivan, P. (2013). Lives on Hold A Qualitative Synthesis Exploring the Experience of Chronic Low-back Pain. Clinical Journal of Pain, 29, 907–916.
Caneiro, J. P., O’Sullivan, P., Lipp, O. V., Mitchinson, L., Oeveraas, N., Bhalvani, P., … Smith, A. (2018). Evaluation of implicit associations between back posture and safety of bending and lifting in people without pain. Scandinavian Journal of Pain. https://doi.org/10.1515/sjpain-2018-0056
Chou, D., Samartzis, D., Bellabarba, C., Patel, A., Luk, K. D. K., Kisser, J. M. S., & Skelly, A. C. (2011). Degenerative magnetic resonance imaging changes in patients with chronic low back pain: A systematic review. Spine. https://doi.org/10.1097/BRS.0b013e31822ef700
Chou, R. (2013). Commentary: Successful spinal fusion surgery: Can we improve the odds? Spine Journal,13(2), 110–112. https://doi.org/10.1016/j.spinee.2012.11.020
Cuellar, J. M., Stauff, M. P., Herzog, R. J., Carrino, J. A., Baker, G. A., & Carragee, E. J. (2016). Does provocative discography cause clinically important injury to the lumbar intervertebral disc? A 10-year matched cohort study. Spine Journal, 16(3), 273–280. https://doi.org/10.1016/j.spinee.2015.06.051
Darlow, B., Dowell, A., Baxter, G. D., Perry, M., Mathieson, F., Perry, M., & Dean, S. (2013). The Enduring Impact of What Clinicians Say to People With Low Back Pain. Annals of Family Medicine, 11(6), 527–534. https://doi.org/10.1370/afm.1518.INTRODUCTION
Darlow, B., Perry, M., Stanley, J., Mathieson, F., Melloh, M., Baxter, G. D., & Dowell, A. (2014). Cross-sectional survey of attitudes and beliefs about back pain in New Zealand.BMJ Open, 4(5), e004725–e004725. https://doi.org/10.1136/bmjopen-2013-004725
Davis, P., Troup, J., & Burnard, J. (1965). Movements of the thoracic and lumbar spine when lifting: a chrono-cyclophotographic study. Journal of Anatomy, 99(1), 13–26. https://doi.org/10.1007/s11424-011-0319-z
Dean, B. J. F., Gwilym, S. E., & Carr, A. J. (2013). Why does my shoulder hurt? A review of the neuroanatomical and biochemical basis of shoulder pain. British Journal of Sports Medicine, 47(17). https://doi.org/10.1136/bjsports-2012-091492
DePalma, M. J. (2015). Diagnostic Nihilism Toward Low Back Pain: What Once Was Accepted, Should No Longer Be. Pain Medicine (Malden, Mass.), 1453–1454. https://doi.org/10.1111/pme.12850
DePalma, M. J., Ketchum, J. M., & Saullo, T. (2011). What Is the Source of Chronic Low Back Pain and Does Age Play a Role? Pain Medicine, 12(2), 224–233. https://doi.org/10.1111/j.1526-4637.2010.01045.x
Depalma, M. J., Ketchum, J. M., Trussell, B. S., Saullo, T. R., & Slipman, C. W. (2011). Does the Location of Low Back Pain Predict Its Source? PM and R, 3(1), 33–39. https://doi.org/10.1016/j.pmrj.2010.09.006
Deyo, R. a, Mirza, S. K., Turner, J. a, & Martin, B. I. (2009). Overtreating chronic back pain: time to back off? Journal of the American Board of Family Medicine : JABFM, 22(1), 62–68. https://doi.org/10.3122/jabfm.2009.01.080102
Domenech, J., Sánchez-Zuriaga, D., Segura-Ortí, E., Espejo-Tort, B., & Lisón, J. F. (2011). Impact of biomedical and biopsychosocial training sessions on the attitudes, beliefs, and recommendations of health care providers about low back pain: A randomised clinical trial. Pain, 152(11), 2557–2563. https://doi.org/10.1016/j.pain.2011.07.023
Donelson, R., Grant, W., Kamps, C., & Medcalf, R. (1991). Pain Response to Sagittal End-Range Spinal Motion: A Prospective, Randomized, Multicentered Trial. Spine, 16(6 Supplement), S206–S212.
Edgar, M. A. (2007). The nerve supply of the lumbar intervertebral disc. The Journal of Bone and Joint Surgery. British Volume, 89–B(9), 1135–1139. https://doi.org/10.1302/0301-620x.89b9.18939
Eriksen, T. E., Kerry, R., Mumford, S., Lie, S. A. N., & Anjum, R. L. (2013). At the borders of medical reasoning: aetiological and ontological challenges of medically unexplained symptoms. Philosophy, Ethics, and Humanities in Medicine : PEHM,8(1), 11. https://doi.org/10.1186/1747-5341-8-11
Eva, K., Milton, C., Ralf, B., Juan-antonio, M., C, R. A. S., Winfried, R., & Kathleen, S. A. (2016). Do we need a third mechanistic descriptor for chronic pain states?, 157, 1382–1386. https://doi.org/10.1097/j.pain.0000000000000507
Ferreira, P. H., Ferreira, M. L., Maher, C. G., Refshauge, K. M., Latimer, J., & Adams, R. D. (2013). The therapeutic alliance between clinicians and patients predicts outcome in chronic low back pain. Physical Therapy, 93(4), 470–478. https://doi.org/10.2522/ptj.20120137
Hancock, M. J., Maher, C. G., Laslett, M., Hay, E., & Koes, B. (2011). Discussion paper: What happened to the bio in the bio-psycho-social model of low back pain? European Spine Journal, 20(12), 2105–2110. https://doi.org/10.1007/s00586-011-1886-3
Hancock, M. J., Maher, C. G., Latimer, J., Spindler, M. F., McAuley, J. H., Laslett, M., & Bogduk, N. (2007). Systematic review of tests to identify the disc, SIJ or facet joint as the source of low back pain. European Spine Journal, 16(10), 1539–1550. https://doi.org/10.1007/s00586-007-0391-1
Harris, I. A., Traeger, A., Stanford, R., Maher, C. G., & Buchbinder, R. (2018). Lumbar spine fusion: what is the evidence? Internal Medicine Journal. https://doi.org/10.1111/imj.14120
Hartvigsen, J., Hancock, M. J., Kongsted, A., Louw, Q., Ferreira, M. L., Genevay, S., … Woolf, A. (2018). What low back pain is and why we need to pay attention. The Lancet, 0(0). https://doi.org/10.1016/S0140-6736(18)30480-X
James, S. L., Abate, D., Abate, K. H., Abay, S. M., Abbafati, C., Abbasi, N., … Murray, C. J. L. (2018). Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990–2017: a systematic analysis for the Global Burden of Disease Study 2017. The Lancet, 392(10159), 1789–1858. https://doi.org/10.1016/S0140-6736(18)32279-7
Lam, O. T., Strenger, D. M., Chan-Fee, M., Pham, P. T., Preuss, R. A., & Robbins, S. M. (2018). Effectiveness of the McKenzie Method of Mechanical Diagnosis and Therapy for Treating Low Back Pain: Literature Review With Meta-analysis. Journal of Orthopaedic & Sports Physical Therapy, 48(6), 476–490. https://doi.org/10.2519/jospt.2018.7562
Laslett, M., McDonald, B., Tropp, H., Aprill, C. N., & Öberg, B. (2005). Agreement between diagnoses reached by clinical examination and available reference standards: A prospective study of 216 patients with lumbopelvic pain. BMC Musculoskeletal Disorders. https://doi.org/10.1186/1471-2474-6-28
Laslett, M., Öberg, B., Aprill, C. N., & McDonald, B. (2005). Centralization as a predictor of provocation discography results in chronic low back pain, and the influence of disability and distress on diagnostic power. Spine Journal, 5(4), 370–380. https://doi.org/10.1016/j.spinee.2004.11.007
Loftus, S. (2011). Pain and its Metaphors: A Dialogical Approach. Journal of Medical Humanities, 32(3), 213–230. https://doi.org/10.1007/s10912-011-9139-3
Lutz, G. K., Butzlaff, M., & Schultz-venrath, U. (2003). Looking Back on Back Pain: Trial and Error of Diagnoses in the 20th Century. Spine, 28(16), 1899–1905.
Maharty, D. C. (2012). The History of Lower Back Pain. A Look “ Back” Through the Centuries. Primary Care – Clinics in Office Practice, 39(3), 463–470. https://doi.org/10.1016/j.pop.2012.06.002
Maher, C., Underwood, M., & Buchbinder, R. (2017). Non-specific low back pain. The Lancet, 389(10070), 736–747. https://doi.org/10.1016/S0140-6736(16)30970-9
Main, CJ, Wood, P. (1992). The Distress and Risk Assessment Method. Spine.
Manchikanti, L., Soin, A., Benyamin, R. M., Singh, V., Falco, F. J. E., Calodney, A. K., … Hirsch, J. A. (2018). An Update of the Systematic Appraisal of the Accuracy and Utility of Discography in Chronic Spinal Pain. Pain Phys, 21, 91–110.
McHugh, M. L. (2013). Interrater reliability: the kappa statistic. Biochemia Medica. https://doi.org/10.11613/bm.2012.031
McKenzie, R., & May, S. (2003). The lumbar spine: mechanical diagnosis and therapy. Spinal publications Ltd. https://doi.org/10.3928/0147-7447-19821001-15
Moseley, G. L., & Vlaeyen, J. W. S. (2015). Beyond nociception: the imprecision hypothesis of chronic pain. Pain, 156(1), 35–38. https://doi.org/10.1016/j.pain.0000000000000014
Nakashima, H., Yukawa, Y., Suda, K., Yamagata, M., Ueta, T., & Kato, F. (2015). Abnormal Findings on Magnetic Resonance Images of the Cervical Spines in 1211 Asymptomatic Subjects. Spine,40(6), 392–398. https://doi.org/10.1097/BRS.0000000000000775
Ohtori, S., Inoue, G., & Miyagi, M. (2015). Pathomechanisms of discogenic low back pain in humans and animal models. The Spine Journal, 15(6), 1347–1355. https://doi.org/10.1016/j.spinee.2013.07.490
Pincus, T., Kent, P., Bronfort, G., Loisel, P., Pransky, G., & Hartvigsen, J. (2013). Twenty-five years with the biopsychosocial model of low back pain – Is it time to celebrate? A report from the twelfth international forum for primary care research on low back pain. Spine, 38(24), 2118–2123. https://doi.org/10.1097/BRS.0b013e3182a8c5d6
Potvin, J. R., Norman, R. W., & McGill, S. M. (1991). Reduction in anterior shear forces on the disc by the lumbar musculature.pdf. Clinical Biomechanics, 6(2), 88–96.
Rabey, M., Beales, D., Slater, H., & O’Sullivan, P. (2015). Multidimensional pain profiles in four cases of chronic non-specific axial low back pain: An examination of the limitations of contemporary classification systems. Manual Therapy, 20(1), 138–147. https://doi.org/10.1016/j.math.2014.07.015
Rabey, M., Smith, A., Beales, D., Slater, H., & O’Sullivan, P. (2017). Multidimensional Prognostic Modelling in People with Chronic Axial Low Back Pain. The Clinical Journal of Pain. https://doi.org/10.1097/AJP.0000000000000478
Reitsma, J. B., Rutjes, A. W. S., Khan, K. S., Coomarasamy, A., & Bossuyt, P. M. (2009). A review of solutions for diagnostic accuracy studies with an imperfect or missing reference standard. Journal of Clinical Epidemiology, 62(8), 797–806. https://doi.org/10.1016/j.jclinepi.2009.02.005
Schmid, A., Coppieters, M., Ruitenberg, M., & McLachlan, E. (2013). Local and remote immune-mediated inflammation after mild peripheral nerve compression in rats. Schmid AB1, Coppieters MW, Ruitenberg MJ, McLachlan EM.No Title. J Neuropathol Exp Neurol., 72(7), 662–680. https://doi.org/doi: 10.1097/NEN.0b013e318298de5b
Staal, J. B., de Bie, R. A., de Vet, H. C. W., Hildebrandt, J., & Nelemans, P. (2009). Injection therapy for subacute and chronic low back pain: an updated Cochrane review. Spine,34(1), 49–59. https://doi.org/10.1002/14651858.CD001824.pub3
Stanton, T. R., Moseley, G. L., Wong, A. Y. L., & Kawchuk, G. N. (2017). Feeling stiffness in the back: a protective perceptual inference in chronic back pain. Scientific Reports. https://doi.org/10.1038/s41598-017-09429-1
Treede, R.-D., Rief, W., Barke, A., Aziz, Q., Bennett, M. I., Benoliel, R., … Wang, S.-J. (2018). Chronic pain as a symptom or a disease: the IASP Classification of Chronic Pain for the International Classification of Diseases (ICD-11). https://doi.org/10.1097/j.pain.0000000000001384
van Kleef, M., Vanelderen, P., Cohen, S. P., Lataster, A., Van Zundert, J., & Mekhail, N. (2010). Pain Originating from the Lumbar Facet Joints. Pain Practice, 10(5), 459–469. https://doi.org/10.1002/9781119968375.ch12
Veres, S. P., Robertson, P. A., & Broom, N. D. (2010). ISSLS prize winner: how loading rate influences disc failure mechanics: a microstructural assessment of internal disruption. Spine,35(21), 1897–1908. https://doi.org/10.1097/BRS.0b013e3181d9b69e
Viera, A. J., & Garrett, J. M. (2005). Understanding interobserver agreement: The kappa statistic. Family Medicine. https://doi.org/Vol. 37, No. 5
Waddell, G. (1987). A new clinical model for the treatment of low-back pain. Spine, 12, 632–644.
Werneke, M., & Hart, D. L. (2001). Centralization Phenomenon as a Prognostic Factor for Chronic Low Back Pain and Disability. Spine, 26(7), 758–765.
Werneke, M., & Hart, D. L. (2003). Discriminant validity and relative precision for classifying patients with nonspecific neck and back pain by anatomic pain patterns. Spine. https://doi.org/10.1097/00007632-200301150-00012
Werneke, M., Hart, D. L., & Cook, D. (1999). A Descriptive Study of the Centralization Phenomenon: A Prospective Analysis. Spine, 24(7), 676–683.
Willems, P. C. (2014). Provocative diskography: Safety and predictive value in the outcome of spinal fusion or pain intervention for chronic low-back pain. Journal of Pain Research. https://doi.org/10.2147/JPR.S45615